Ответы на вопросы первого задания конкурса по кардиологии.
Вопрос 1. Насколько целесообразно проведение ЧП ЭФИ у этой пациентки?
- Абсолютно бессмысленно, нужно сразу направлять на радиочастотную аблацию.
- Не стоит делать ЧП ЭФИ, так как эндокардиальное ЭФИ более информативно.
- Все-таки желательно.
- Строго обязательно.
Вопрос 2. Каков наиболее вероятный характер сердцебиений пациентки?
- Синусовая тахикардия.
- Предсердная тахикардия.
- Трепетание предсердий.
- Тахикардия при синдроме WPW.
- Тахикардия при диссоциации АВУ.
- Желудочковая тахикардия.
Вопрос 3. С чем наиболее вероятно связана разная тяжесть приступов (частота сердцебиений)?
- С наличием множественных эктопических очагов.
- С тахизависимой атриовентрикулярной (АВ) блокадой 2:1.
- С полифасцикулярным строением АВ узла.
- С наличием множественных дополнительных путей проведения.
Вопрос 4. При определении точки Венкебаха какой из стимулов не вызвал ответа желудочков?
- St3.
- St4.
- St5.
- St4 или St5.
Обоснования
Вопрос 1. Насколько целесообразно проведение ЧП ЭФИ у этой пациентки?
Большинство инвазивных аритмологов считает, что больных с приступами сердцебиения нужно сразу направлять на эндокардиальное ЭФИ и радиочастотную аблацию. Конечно, информативность ЧП ЭФИ намного меньше, чем эндокардиального, а радиочастотная аблация является сегодня основным методом лечения пароксизмальных тахикардий. Вместе с тем, по действующим рекомендациям пациент имеет право выбора метода лечения тахикардий и может предпочесть купирующую или протекторную терапию. ЧП ЭФИ в большинстве случаев позволяет оценить индуцируемость и электрофизиологический механизм тахикардии. Оно особенно актуально при обоснованном подозрении на множественные аритмии (когда больной отмечает, что приступы протекают по-разному). Поэтому проведение ЧП ЭФИ все-таки желательно, но не строго обязательно. Больной имеет право отказаться от этой достаточно неприятной процедуры.
Вопрос 2. Каков наиболее вероятный характер сердцебиений пациентки?
В ходе ЧП ЭФИ выявлены признаки диссоциации АВУ на быстрый и медленный каналы (при программированной стимуляции отмечается «разрыв» кривой АВ проведения или «скачок»). Это позволяет предположить, что основой приступов сердцебиения является диссоциация АВУ на быстрый и медленный каналы, что коррелирует с возрастом (более 50 лет), когда у больной начались приступы. Поскольку больная была настроена на радикальное решение проблемы (выполнение РЧА), мы сочли возможным не проводить атропинизацию и не предпринимать героических попыток индукции тахикардии с помощью «агрессивных» методов. В ходе РЧА наши предположения подтвердились, больной была выполнена аблация зоны медленного проведения. После процедуры приступов сердцебиения у больной не было.
Вопрос 3. С чем наиболее вероятно связана разная тяжесть приступов (частота сердцебиений)?
У нас нет никаких оснований подозревать наличие множественных эктопических очагов, мы не получили данных о существовании внеузловых дополнительных путей проведения (синдрома WPW). Возникновение тахизависимой атриовентрикулярной блокады 2:1 возможно при предсердных тахикардиях и при ПРАВУТ, но при этом частота сердцебиения, как правило, не превышает 100 уд/мин, что противоречит описанию «не сосчитать». Результаты ЧП ЭФИ позволяют предположить у больной наличие полифасцикулярного строения АВ узла (наличие 2-х или более медленных каналов). Это предположение основано на выраженных различиях времен «медленного» проведения, как при программированной ЭКС (450-590 мс), так и при определении точки Венкебаха (320-400 мс). Таким образом, время «медленного» проведение варьирует от 320 до 590 мс, что вряд ли может быть объяснено изменением свойств единственного медленного канала.
Вопрос 4. При определении точки Венкебаха какой из стимулов не вызвал ответа желудочков?
Давайте разбираться. St1 вызвал QRS1 в результате проведения по быстрому каналу (ST-R = 180 мс). St2 вызвал QRS2 в результате проведения по медленному каналу (ST-R = 320 мс). QRS3 может быть вызван St3 (в результате проведения по медленному каналу с интервалом ST-R = 400 мс) или St4 (в результате проведения по быстрому каналу). Но в последнем случае интервал ST-R составит всего 90 мс, что не реально. Значит, QRS3 был вызван St3. QRS4 может быть вызван St4 (в результате проведения по медленному каналу с интервалом ST-R = 500 мс) или St5 (в результате проведения по быстрому каналу с интервалом ST-R = 190 мс). Оба эти варианта вполне реальны, а значит не вызвал желудочкового ответа один из этих стимулов St4 или St5, определить точно какой именно не представляется возможным. Впрочем, на точность определения точки Венкебаха это не повлияет, ее значение составляет 190 имп/мин.
Ответы на вопросы заданий 2 и 3 по кардиологии.
Вопрос 1. Оцените характер тахикардии, индуцированной в ходе ЧП ЭФИ.
- Предсердная тахикардия.
- Пароксизмальная реципрокная АВ узловая тахикардия при диссоциации АВ узла.
- Пароксизмальная реципрокная ортодромная АВ тахикардия при скрытом синдроме WPW.
- Трепетание предсердий.
Вопрос 2. Можно ли поставить больному диагноз ФП?
- Нельзя, так как в ходе ЧП ЭФИ ФП можно индуцировать почти у каждого пациента.
- Можно, так как у больного есть подобные приступы, возникающие спонтанно.
- Ответ зависит от того, каким режимом стимуляции индуцирована ФП.
Вопрос 3. Целесообразно ли проведение больному радиочастотной аблации (РЧА) субстрата пароксизмальной тахикардии.
- Да, это позволит избавить его от пароксизмов тахикардии и, возможно (менее вероятно), от пароксизмов ФП.
- У больного уже есть ФП, и РЧА субстрата тахикардии ни на что не повлияет.
- Больному нужно единомоментно устранять субстрат тахикардии и выполнять изоляцию устьев легочных вен.
Вопрос 4. Нужно ли предпринимать что-либо для профилактики тромбоэмболий перед купированием ФП? (возможно несколько правильных ответов)
- Можно дать таблетку любого прямого перорального антикоагулянта.
- Можно дать таблетку ацетилсалициловой кислоты.
- Можно ввести гепарин.
- Можно начать терапию варфарином под контролем МНО.
- Можно ничего не предпринимать, так как ФП длится всего 15 минут.
Вопрос 5. Какой метод восстановления синусового ритма вы предпочтете у этого амбулаторного больного, не склонного к госпитализации?
- Электроимпульсную терапию.
- Инфузию амиодарона.
- Инфузию прокаинамида.
- Пероральный прием пропафенона в нагрузочной дозе.
- Инфузию ниферидила.
- Комбинированную терапию (панангин + корвалол + пропранолол).
Вопрос 6. Какой метод оптимален для контроля эффективности и безопасности проводимой терапии?
- Прикроватное мониторирование или холтеровское мониторирование с визуальным контролем кардиосигнала.
- Электрокардиография
- Оценка пульса и артериального давления.
Вопрос 7. Каково ваше отношение к назначению этому больному антикоагулянтной терапии после восстановления синусового ритма?
- Больному еще нет 60 лет и думать об антикоагулянтной терапии рано.
- Можно ограничиться ацетилсалициловой кислотой или дипиридамолом.
- При наличии финансовой возможности нужно назначить прямой пероральный антикоагулянт.
- Вне зависимости от возможностей пациента нужно назначить варфарин, так как он давно используется и хорошо изучен.
Обоснования
Вопрос 1. На представленной ЧП ЭКГ хорошо видны волны P’. Интервал RP’ превышает 100 мс. Значит, это пароксизмальная реципрокная ортодромная АВ тахикардия при скрытом синдроме WPW. Конечно, подобным образом может выглядеть и предсердная тахикардия с АВ блокадой первой степени. Но с учетом того, что приступы тахикардии беспокоили больного с юности и купировались вагусными приемами и введением АТФ, это маловероятно.
Вопрос 2. Можно ли поставить больному диагноз ФП?
Поскольку ФП была индуцирована нанесением двух экстрастимулов, продолжалась длительно и соответствовала по субъективным ощущениям спонтанным приступам, требовавшим внутривенной инфузии антиаритмиков, можно констатировать наличие у больного ФП. Ситуация с индукцией ФП при ЧП ЭФИ в Рекомендациях не прописана и мы имеем право на принятие самостоятельного решения.
Вопрос 3. Целесообразно ли проведение больному РЧА субстрата пароксизмальной тахикардии?
Этому больному целесообразно провести РЧА аномального проводящего пути, так как пароксизмальная реципрокная ортодромная АВ тахикардия может выступать в качестве триггера, запускающего ФП. Больные в таких случаях нередко описывают ритмичное сердцебиение, переходящее в аритмичное. Иногда такие переходы удается зафиксировать при холтеровском мониторировании ЭКГ. Кроме того, дополнительный проводящий путь может «поддерживать» ФП за счет ретроградного проведения возбуждения от желудочков к предсердиям. Обсуждать изоляцию устьев легочных вен у этого больного преждевременно, т.к. эффект может быть достигнут РЧА аномального пути, проводящего возбуждение ретроградно.
Вопрос 4. Нужно ли предпринимать что-либо для профилактики тромбоэмболий перед купированием ФП? (возможно несколько правильных ответов)
Больному можно дать таблетку любого прямого перорального антикоагулянта или ввести гепарин. Вряд ли стоит начинать терапию варфарином под контролем МНО, откладывая кардиоверсию более чем на 3 недели. Дать таблетку ацетилсалициловой кислоты нельзя, так как это не предусмотрено рекомендациями. Нельзя и ничего не предпринимать, ссылаясь на длительность пароксизма, так как риск тромбоэмболий не зависит от длительности ФП.
Вопрос 5. Какой метод восстановления синусового ритма вы предпочтете у этого амбулаторного больного, не склонного к госпитализации?
Нет никакой необходимости проводить электроимпульсную терапию в отсутствие жизненных показаний, тем более при такой небольшой продолжительности пароксизма и до попытки медикаментозной кардиоверсии. Инфузия амиодарона показана этому пациенту, но при этом вряд ли стоит рассчитывать на быстрое восстановление синусового ритма. Использование препаратов первого класса противопоказано у больного с органическим заболеванием сердца, хотя есть указания, что ранее использовался прокаинамид. Оптимальным, видимо, следует признать применение стратегии «таблетка в кармане». Больной получил 450 мг пропафенона. Синусовый ритм восстановился через 2 часа, но больной находился под наблюдением в течение нескольких последующих часов. Инфузия ниферидила при пароксизмальной ФП вполне возможна, но в данном случае вполне можно обойтись более простым и менее затратным способом восстановления синусового ритма. Предложенная комбинированная терапия (панангин + корвалол + обзидан) – мягко говоря, за рамками Рекомендаций.
Вопрос 6. Какой метод оптимален для контроля эффективности и безопасности проводимой терапии?
Прикроватное мониторирование по кардиоскопу можно считать адекватным, но только в том случае, если кто-либо непрерывно на него смотрит. В противном случае можно пропустить аритмогенные эффекты препаратов. Предпочтителен кардиоскоп с возможностью записи сигнала. Холтеровское мониторирование позволяет записать ЭКГ в течение всего времени действия антиаритмика, что гарантирует фиксацию аритмогенных реакций. Визуальный контроль (при подключении холтеровского монитора к компьютеру) предоставляет все возможности кардиоскопа и кардиографа. Электрокардиография не позволяет регистрировать сигнал непрерывно, а значит не исключает пропуска каких-либо осложнений. Оценку пульса и артериального давления использовали когда-то врачи неотложной помощи в отсутствие электрокардиографов. Хотелось бы надеяться, что эта методика ушла в прошлое.
Вопрос 7. Ваше отношение к назначению этому больному антикоагулянтной терапии после восстановления синусового ритма.
Конечно, при наличии двух факторов риска тромбоэмболий предпочтительно назначение прямого перорального антикоагулянта. Возможно и использование варфарина, но не стоит рассматривать его как препарат «первой линии».
Ответы на вопросы заданий 4, 5 и 6 по кардиологии.
Вопрос 1. Какова наиболее вероятная причина приступов сердцебиения?
Наиболее вероятная причина сердцебиения – пароксизмы тахикардии по механизму ре-ентри, обусловленные наличием вне- или внутриузлового аномального проводящего пути. Именно такие пароксизмы характеризуются внезапным началом и окончанием. Такое начало и окончание нехарактерно для пароксизмальной фибрилляции предсердий. Маловероятно, что причиной является синусовая тахикардия как проявление панических атак: обычно все же они развиваются ночью, сопровождаются обильной вегетатикой и чувством страха, но никогда – снижением АД.
Вопрос 2. Как можно охарактеризовать представленную ЭКГ?
ЭКГ представляет собой вариант нормы. Ни дельта-волны вследствие предвозбуждения желудочков, ни укорочения PQ-интервала на ней увидеть нельзя при всем желании.
Вопрос 3. Какие дополнительные обследования, помимо ЭКГ и 24-часового мониторирования ЭКГ, могут быть полезны для определения диагноза?
Очевидно, что ни тредмил-тест, ни МРТ нам не помогут. А вот чреспищеводное электрофизиологическое исследование не только поможет идентифицировать АВ тахикардию по механизму ре-ентри, но и определить характер аномалии проводящей системы сердца. Конечно, его надо проводить в тех случаях, когда диагноз до конца не ясен.
Вопрос 4. Правильно или нет названа аритмия врачом ФД?
Диагноз правильный, но неточный, слишком общий, далеко не всегда позволяющий определить лечебную тактику.
Вопрос 5. Как еще можно назвать такой пароксизм?
Перед нами 12-канальная запись, позволяющая достаточно точно определить механизм тахикардии. Вряд ли она эктопическая, поскольку мы не видим эктопических P-зубцов: они бы располагались перед QRS-комплексом (RP’-интервал > 1/2 RR-интервала). Зато вполне возможным представляется увидеть, что в цепи тахикардии терминальная часть QRS-комплексов искажена в сравнении с QRS на синусовом ритме маленьким дополнительным артефактом. Это видно в отведениях II и V5-V6. Вероятнее всего, это ретроградно проведенный P-зубец. Совершенно очевидно, что RP’-интервал < 1/2 RR-интервала: следовательно, тахикардия реципрокная, ре-ентри. Осталось выяснить, какая именно аномалия проводящей системы сердца является ее причиной. Мы уже знаем, что это не может быть манифестирующий синдром WPW, т.к. не обнаружили на ЭКГ во время синусового ритма признаков предвозбуждения желудочков. Остается вспомнить о том, что при диссоциации АВ узла на «быструю» и «медленную» часть и, соответственно, пароксизмальной реципрокной АВ узловая (типичной) тахикардии RP’-интервал ≤ 70 мс, а при скрытом синдроме WPW и, соответственно, пароксизмальной реципрокной АВ ортодромной тахикардии - > 70 мс. В нашем случае он, конечно, меньше, что позволяет считать тахикардию типичной АВ узловой.
Вопрос 6. Какой должна быть лечебная тактика?
С тактикой определиться довольно просто. Чреспищеводное электрофизиологическое исследование не показано потому, что мы и без него определили механизм тахикардии. Ну, а никакой антиаритмической терапии не может быть потому, что пароксизмы сопровождаются падением АД. Таких пациентов необходимо оперировать.
Вопрос 7. Правильно или нет интерпретированы паузы врачом ФД?
Конечно, это АВ блокада II ст. Но хотелось бы все же знать, 1-го или 2-го типа, т.к. нам хорошо известно, что прогноз при АВ блокаде II ст. 2-го типа более серьезный. Определить тип блокады по представленной иллюстрации непросто, но все же более вероятен 2-й.
Вопрос 8. Какова наиболее вероятная причина АВ блокады?
Если мы сравним графики ритма до интервенционного лечения и после него, то легко убедимся в том, что ЧСС практически не меняется. Даже если бы мы не знали, назначены пациентке бета-блокаторы или нет, очевидно, что она их не получает. Считать, что при повторном мониторировании у больной вдруг появились 4 эпизода АВ блокады, в т.ч. в дневное время, вряд ли разумно. В то же время артифициальная (ятрогенная) блокада встречается при аблации «медленной» части АВ узла примерно в 1% случаев. Видимо, именно с таким редким осложнением мы и столкнулись.
Вопрос 9. Какое тактическое решение необходимо принять в этом случае?
Как правило, при ятрогенной АВ блокаде приходится имплантировать электрокардиостимулятор. Однако в нашем случае, во-первых, жалобы отсутствуют, во-вторых, после интервенционного лечения прошла всего неделя. Есть смысл провести повторное мониторирование через месяц, т.к. АВ проведение может восстановиться. Да: и давайте не будем писать жалобу.
Ответы на вопросы заданий 7, 8 и 9 по кардиологии
Вопрос 1. Приём какого из препаратов привел к восстановлению синусового ритма?
- Панангина.
- Корвалола.
- Анаприлина.
- Аритмия прошла самостоятельно.
Ни один из вышеперечисленных препаратов не обладает доказанными антиаритмическими свойствами. Правильный ответ 4.
Вопрос 2. Что из перечисленного имеется на представленной ЭКГ?
- Полугоризонтальная электрическая позиция.
- Передне-верхний полублок.
- Очаговые рубцовые изменения.
- Блокада межпредсердного проведения.
На представленной ЭКГ из перечисленного отмечается полугоризонтальная электрическая позиция сердца, о чем свидетельствует наиболее высокий зубец R в I стандартном отведении и комплекс типа RS в отведении aVF, при этом угол альфа равен +30, что соответствует о полугоризонтальной электрической позиции сердца. Правильный ответ 1.
Вопрос 3. Какое мониторирование ЭКГ вы назначите пациентке?
- Суточное.
- Трехсуточное.
- Семисуточное.
Пациентке рекомендовано семисуточное мониторировани ЭКГ. Целесообразность его назначения обусловлена желанием «поймать» редкий пароксизм аритмии (со слов пациентки приступы появляются с частотой 1-2 раза в неделю) и выявить прочие возможные нарушения ритма. Правильный ответ 3.
Вопрос 4. Какова средняя ЧСС на фоне фибрилляции предсердий?
- 110 уд/мин.
- 120 уд/мин.
- 130 уд/мин.
- 140 уд/мин.
Исходя из того, что RR средний составляет 460 мс, то по формуле ЧСС=60/RR можно рассчитать, что средняя ЧСС на фоне фибрилляции предсердий составляет 130 уд/мин. Правильный ответ 3.
Вопрос 5. Чем наиболее вероятно обусловлена иная форма одиннадцатого комплекса QRS на представленном фрагменте ХМ?
- С аберрантным проведением.
- С участием дополнительного пути проведения.
- С желудочковой эктопией.
Иная форма одиннадцатого комплекса QRS на представленном фрагменте ХМ обусловлена феноменом Ашмана (аберрантным проведением на фоне фибрилляции предсердий): после длинного интервала RR рефрактерный период удлиняется, следствием чего становится возникновение комплексов QRS с признаками ПБЛНПГ или ПБПНПГ (чаще, поскольку правая ножка обладает более длительным рефрактерным периодом. Правильный ответ 1.
Вопрос 6. Назначение каких препаратов необходимо в первую очередь обсудить с пациенткой после выявления фибрилляции предсердий?
- Антиагрегантов.
- Антагонистов витамина К.
- Новых пероральных антикоагулянтов.
- Бета-адреноблокаторов.
Выявление любой формы фибрилляции предсердий, согласно международным и национальным рекомендациям по ведению пациентов с ФП предсердий, дает основания рассматривать показания к назначению антитромботической терапии согласно шкале рисков тромбоэмболических осложнений CHADS2VASC. У данной пациентки риск ТЭ осложнений по шкале CHADS2VASC составляет 3 балла, что делает необходимым в первую очередь обсуждение с ней возможности приема новых пероральных антикоагулянтов. Правильный ответ 3.
Вопрос 7. Есть ли необходимость в хирургической коррекции митральной недостаточности?
- Нет.
- Есть.
- В настоящее время нет, но возможно появится в будущем при прогрессировании митральной недостаточности, появлении симптомов легочной гипертензии.
Показания к операции пластики (протезирования) митрального клапана у асимтомных пациентов с митральной недостаточностью основаны на стратификации риска, степени вероятности восстановления клапана и предпочтениях информированного пациента. Данное оперативное вмешательство сопряжено с высоким интраоперационным риском и проводится у пациентов с прогрессирующей легочной гипертензией (систолическое давление в ЛА в покое превышает 50 мм рт.ст.) и II-III функциональный классом сердечной недостаточности по NYHA. С учетом отсутствия симптомов сердечной недостаточности, незначительной легочной гипертензией принято решение о наблюдательной тактике ведения пациентки с ежегодным осмотром, определением степени сердечной недостаточности по NYHA, проведением контрольного эхокардиографического исследования 1 раз в год с измерением количественных показателей степени митральной недостаточности. Правильный ответ 3.
Вопрос 8. Какие показатели желательно определять при эхокардиографических исследованиях у этой пациентки?
- Площадь эффективного отверстия регургитации (EROA).
- (PISA).
- (VС).
- Систолическое давление в легочной артерии (СДЛА).
- Все перечисленные
У этой пациентки при прохождении ежегодного эхокардиографического исследования желательно измерять количественные параметры, рекомендуемые в настоящее время для оценки степени митральной регургитации:
Vena contracta - наиболее узкая часть струи конвергентного потока регургитации сразу под створками митрального клапана. Для регургитации легкой степени характерна узкая vena contracta, ширина которой менее 3 мм, при тяжелой митральной регургитации величина этого параметра 7 мм и больше.
PISA (proximal isovelocity surface area) - проксимальная изоскоростная поверхность (радиус проксимальной зоны регургитации). В начале диастолы измеряется радиус полусферы от плоскости отверстия регургитации до цветовой границы перехода синего цвета в желтый. Для регургитации легкой степени характерна PISA менее 5мм, при тяжелой митральной регургитации величина PISA более 10мм
EROA (effective regurgitant orifice area) – эффективная площадь отверстия регургитации, рассчитывается исходя из показателей зоны конвергенции потока регургитации (PISA), максимальной скорости потока регургитации и скорости, при которой появляется эффект aliasing. EROA=6,28 R2 ×AliasV/MRV. Тяжелой митральной регургитации соответствует эффективная площадь отверстия регургитации EROA 0,4 см2 и более, если же EROA меньше 0,2 см2, то регургитация считается легкой степени. Эхокардиографическим показанием к операции при митральной недостаточности является площадь эффективного отверстия регургитации (EROA) > 20 мм2, II и более степень регургитации.
СДЛА - систолическое давление в ЛА в покое, превышающее 50 мм рт.ст. свидетельствует о прогрессировании легочной гипертензии на фоне усиления митральной регургитации.
В данном случае желательно определять все вышеописанные показатели для точной оценки степени митральной регургитации, ее прогрессирования и определении возможных показаний к хирургической коррекции. Правильный ответ 5.
Вопрос 9. Какую стратегию лечения фибрилляции предсердий вы выберете у этой пациентки?
- Назначение протекторной антиаритмической терапии.
- Подбор купирующей терапии (стратегия таблетка в кармане).
- Контроль частоты сердечных сокращений.
- Проведение радиочастотной катетерной изоляции устьев легочных вен.
Пациентке показана консервативная лекарственная терапия - контроль частоты сердечных сокращений. Учитывая наличие значимого органического поражения сердца (выраженной митральной регургитации, атриомегалии, легочной гипертензии, ГЛЖ) ожидаемая эффективность прочих методов лечения крайне низкая. Правильный ответ 3.
Ответы на вопросы 10-12 заданий по кардиологии
Вопрос 1. Что в первую очередь необходимо выяснить у этого пациента?
- Принимает ли он нитроглицерин и если да, то - как часто и с каким эффектом.
- Связаны ли ангинозные боли и одышка при нагрузках с отсутствием адекватного прироста частоты пульса.
- Получает ли пациент антикоагулянтную терапию?
Вопрос 2. Какую лечебную тактику целесообразно избрать у данного пациента?
- Имплантировать какое-либо устройство, позволяющее корректировать брадикардию и продолжить терапию бета-адреноблокаторами.
- Отменить бета-адреноблокаторы и постараться обойтись без имплантации устройств.
- Заменить конкор на препарат короткого действия с приемом только в утренние часы.
Вопрос 3. Какое обследование надо обязательно провести пациенту для выбора адекватной лечебной тактики?
- Холтеровское мониторирование ЭКГ.
- Чреспищеводное электрофизиологическое исследование.
- Оценку уровня натрийуретического пептида (BNP).
- Эхокардиографию.
Вопрос 4. Об имплантации какого антиаритмического устройства пациенту необходимо задуматься?
- Пациенту необходимо имплантировать электрокардиостимулятор.
- Пациенту необходимо имплантировать кардиовертер-дефибриллятор.
- Пациенту необходимо имплантировать устройство для сердечной ресинхронизирующей терапии и дефибриллятор (CRT-D).
Вопрос 5. Какое исследование надо обязательно провести перед имплантацией устройства?
- Сцинтиграфию миокарда.
- Коронароангиографию.
- Компьютерную томографию.
Вопрос 6. Какую антиаритмическую терапию нужно будет назначить больному после имплантации устройства?
- Достаточно назначение липофильного бета-блокатора
- Обязательна комбинированная терапия бета-блокатором и амиодароном.
Вопрос 7. Что на ваш взгляд необходимо изменить в антиаритмической терапии?
- Ничего не менять оставить в качестве антиаритмической терапии бета блокатор.
- Назначить дополнительно к бета-блокатору амиодарон.
Вопрос 8. К чему может привести работа однокамерного желудочкового кардиовертера-дефибриллятора после восстановления у больного синусового ритма?
- К прогрессированию сердечной недостаточности.
- К развитию синдрома электрокардиостимулятора.
- К срабатываниям дефибриллятора на фоне пароксизмов фибрилляции предсердий.
Вопрос 9. Что необходимо предпринять в подобной ситуации?
- Заменить однокамерный кардиовертер-дефибриллятор на двухкамерный.
- Заменить однокамерный кардиовертер-дефибриллятор на СРТ-Д.
- Продолжить плановое ведение пациента.
Обоснования
Вопрос 1. Как правило, у пациентов со стенокардией мы сталкиваемся с ситуацией, когда прирост ЧСС приводит к коронарной недостаточности, однако, иногда у пациентов с недостаточным приростом ЧСС, именно клинически значимая брадикардия ответственна за развитие ангинозных болей вследствие коронарной недостаточности.
Вопрос 2. Пациенту, перенесшему ОИМ, с низкой фракцией выброса и наличием ангинозных болей абсолютно показан прием бета-блокаторов. Поскольку у нашего пациента имеется значимая брадикардия на фоне приема «скромной» дозы бета-блокаторов, у пациента есть показание для имплантации антиаритмического устройства с целью нормализации ЧСЖ и предупреждения развития длительных пауз.
Вопрос 3. Мы с вами определились, что у нашего пациента есть как минимум показания к имплантации электрокардиостимулятора. Но поскольку пациент перенес ИМ необходимо заново оценить данные ЭХОКГ для решения вопроса о целесообразности имплантации пациенту кардиовертера-дефибриллятора и/или устройства для сердечной ресинхронизирующей терапии с функцией дефибриллятора.
Вопрос 4. Пациенту, перенесшему ИМ и имеющему сниженную фракцию выброса (менее 35%) показана имплантация кардиовертера-дефибриллятора для первичной профилактики внезапной сердечной смерти. У нашего пациента нет полной блокады ЛНПГ, нет данных о ширине QRS комплекса на ЭКГ, нет данных о наличие диссинхронии по ЭХОКГ, все вышеперечисленное приводит к отсутствию показаний для имплантации устройства для сердечной ресинхронизирующей терапии.
Вопрос 5. После того, как у пациента определены показания к имплантации кардиовертера-дефибриллятора пациенту нужно обязательно провести коронароангиографию и максимально возможную реваскуляризацию миокарда, с последующей контрольной эхокардиографией, для того чтобы убедиться в наличие показаний к имплантации кардиовертера-дефибриллятора после проведенной реваскуляризации миокарда
Вопрос 6. В данном случае у пациента имплантирован кардиовертер-дефибриллятор для первичной профилактики жизнеопасных желудочковых нарушений ритма. В этом случае в качестве антиаритмической терапии возможно назначение липофильного бета блокаторов или липофильного бета-блокаторов в комбинации с амиодароном, однако в связи с потенциальными побочными эффектами амиодарона большинство специалистов предпочитает назначать только бета-блокаторы у пациентов с имплантированными для первичной профилактики кардиовертерами-дефибрилляторами.
Вопрос 7. После регистрации и успешного купирования быстрой желудочковой тахикардии кардиовертером-дефибриллятором большинство специалистов предпочтет усилить антиаритмическую терапию назначением амиодарона к бета блокаторам. Кроме этого у нашего пациента восстановился синусовый ритм и назначение амиодарона необходимо для удержания синусового ритма у пациента с длительно существовавшей фибрилляцией предсердий и большими размерами левого предсердия
Вопрос 8. У пациента с синусовым ритмом и однокамерным желудочковым устройством возможно появление синдрома кардиостимулятора с последующим утяжелением течения хронической сердечной недостаточности.
Вопрос 9. После проведенной кардиоверсии у пациента восстановился синусовый ритм и наличие у пациента однокамерного желудочкового кардиовертера-дефибриллятора неоптимально. Возможно рассмотреть вопрос об апгрейде системы до двухкамерного кардиовертера-дефибриллятора. Однако в связи с высокой стоимость подобных устройств, в реальной практике, как правило, апгрейд системы до более сложной проводят редко и только при невозможности нормального функционирования однокамерного кардиовертера-дефибриллятора. В обычной клинической практике мы наблюдаем за пациентом в течение 3-6-12 месяцев для оценки наличия синдрома кардиостимулятора и динамики показателей ЭХОКГ с последующим решением вопроса о необходимости апгрейда системы кардиостимуляции.
Ответы на вопросы 13-15 заданий по кардиологии
Вопрос 1. Какая антитромботическая терапия должна быть назначена?
- Антикоагулянты
- Антиаггреганты
- Антикоагулянты + антиаггреганты
Вопрос 2. Какой антиаритмический препарат необходимо назначить?
- Амиодарон
- Соталол
- Аллапинин
- Пропафенон
- Никакой
Вопрос 3. Для уточнения характера нарушений ритма какое дополнительное исследование может быть полезно?
- Семисуточное холтеровское мониторирование ЭКГ
- ЧП электрофизиологическое исследование
- Имплантация кардиомонитора
Вопрос 4. Какая врачебная тактика должна быть выбрана по результатам выполненной ЭхоКГ?
- Экстренное хирургическое лечение
- Коронарография с последующим плановым хирургическим лечением
- Наблюдение в динамике
Вопрос 5. Какие исследования применяются при наличии расширения восходящего отдела аорты?
- Рентгенография
- Компьютерная томография
- Компьютерно-томографическая ангиография
- Магнито-резонансная томография
- Все вышеперечисленные
Вопрос. 6. Как часто в соответствии с современными рекомендациями мы должны проводить КТ нашей пациентке?
- Только при появлении симптомов
- Один раз в год
- Один раз в полгода
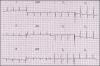
Вопрос 7. Как бы Вы охарактеризовали ритм по ЭКГ (см. рисунок)?
- Синусовая тахикардия
- Желудочковая тахикардия
- Регулярная тахикардия с широкими комплексами
Вопрос. 8. Предположительно какая тахикардия на ЭКГ (см. рисунок)?
- АВ узловая ре-ентри тахикардия с блокадой левой ножи пучка Гиса
- Трепетание предсердий проведением 2:1 с блокадой левой ножки пучка Гиса
- Желудочковая тахикардия
Вопрос 9. Какая тактика ведения наиболее оптимальная?
- Медикаментозная терапия
- Чреспищеводное ЭФИ с последующей радиочастотной абляцией аритмогенных зон
- Эндокардиальное ЭФИ с последующей радиочастотной абляцией аритмогенных зон
- Коронароаортография для определения дальнейшей тактики
Обоснования
Вопрос №1 Какая антитромботическая терапия должна быть назначена?
Пациентка 80 лет с артериальной гипертензией относится к пациентам высокого тромбоэмболического риска (4 балла по шкале CHA2DS2 VASc). По данным выписных справок диагноз фибрилляции предсердий, что подразумевает назначения антикоагулянтов. Несмотря на то, что по данным 10-летнего наблюдения в нашем центре ни одного раза фибрилляция предсердий не была зафиксирована, отвергнуть этот диагноз не представляется возможным. Пароксизмальную фибрилляцию предсердий крайне сложно выявить, а по данным многочисленных исследований с имплантированными устройствами до 70% пароксизмов фибрилляции предсердий являются бессимптомными. Зарегистрированные наджелудочковые нарушения ритма свидетельствуют о повышении эктопической активности в предсердиях, что по литературным данным является предиктором развития фибрилляции предсердий. Нами было принято решение вести пациентку как пациентку с подтвержденным диагнозом фибрилляции предсердий. Назначение двойной антитромботической терапии не показано, поскольку отсутствуют клинические проявления ИБС или атеросклеротического поражения брахиоцефальных артерий, в анамнезе не было острых сердечно-сосудистых событий, а добавление антиаггрегантов увеличивает риск кровотечений у пациентки, получающей постоянную терапию по поводу ревматоидного артрита.
Вопрос № 2 Какой антиаритмический препарат необходимо назначить?
Наджелудочковая экстрасистолия не является показанием для назначения антиаритмической терапии. Даже при наличии фибрилляции предсердий ее назначение оправдано только для облегчения симптомов. Антиаритмические препараты не влияют на прогноз и обладают побочными эффектами. У нашей пациентки количество нарушений ритма незначительное, переносимость аритмии удовлетворительная. Были назначены бета-блокаторы.
Вопрос № 3 Для уточнения характера нарушений ритма какое дополнительное исследование может быть полезно?
Мы приняли решение вести пациентку как пациенту с подтвержденным диагнозом пароксизмальной фибрилляции предсердий, поэтому продолжение мониторирования ЭКГ, которое может помочь подтвердить фибрилляцию предсердий, представляется нецелесообразным. Зарегистрированные по данным холтеровского мониторирования ЭКГ пробежки регулярной наджелудочковой тахикардии наводят на мысль о наличии у пациентки иных аритмий, механизм которых может быть разъяснен с помощью чреспищеводного электрофизиологического исследования.
Вопрос № 4 Какая врачебная тактика должна быть выбрана по результатам выполненной ЭХОКГ?
Имеет место расширение восходящего отдела аорты до 54 мм, в то же время болевого синдрома, клинических признаков диссекции аорты нет, пациентка стабильна, поэтому показаний для экстренного хирургического вмешательства нет. По современным рекомендациям плановая операция бессимптомным пациентам показана при расширении аорты более 55 мм и не показана пациентам с предположительно ограниченной продолжительностью жизни. Несмотря на пограничное расширение аорты с учетом возраста и отсутствия симптоматики была выбрана тактика наблюдения. В течение нескольких лет расширение аорты не прогрессировало, признаков диссекции не отмечалось.
Вопрос № 5 Какие исследования применяются при наличии расширения восходящего отдела аорты?
Рентгенография органов грудной клетки позволяет определить тень контура средостения, границы расширения аорты, а также выявить признаки сдавления окружающих органов при дополнительном контрастировании пищевода. Компьютерная томография (КТ) позволяет изучить структуру аорты, определить продольный и поперечный диаметр расширения, выявить пристеночные тромбы и кальцификаты. КТ ангиография позволяет визуализировать аорту, определить расслоение стенки аорты. Магнито-резонансная томография (МРТ) дает возможность визуализировать границу между кровотоком и стенкой сосуда, что позволяет определить диаметр расширения аорты, его форму и степень. Каждый из этих методов применяется при обследовании пациентов с аневризмой аорты с определенной целью. Основой диагностики в настоящее время является КТ. МРТ используется достаточно редко, поскольку КТ методики обладают достаточной информативностью.
Вопрос № 6 Как часто в соответствии с современными рекомендациями мы должны проводить КТ нашей пациентке?
В соответствии с современными рекомендациями при расширении аорты более 55 мм показано хирургическое лечение, а не тактика наблюдения. Пациентам с расширением аорты менее 40 мм исследование показано 1 раз в 12 месяцев, с расширением от 40 до 54 мм 1 раз в 6 месяцев.
Вопрос № 7 Как бы Вы охарактеризовали ритм по ЭКГ?
На 12 канальной ЭКГ мы видим регулярную тахикардию с частотой сокращения желудочков 147 в минуту. Положительных зубцов Р не прослеживается, имеет место расширение QRS комплекса более 120 мс с морфологией блокады левой ножки пучка Гиса. Однозначно говорить о желудочковой тахикардии мы не можем. Поэтому правильнее оценить ритм как регулярная тахикардия с широкими комплексами.
Вопрос № 8 Предположительно какая тахикардия на ЭКГ?
На ЭКГ не прослеживается положительных зубцов Р, нет волн трепетания-фибрилляции предсердий. В то же время отсутствуют признаки желудочковой тахикардии: ось комплекса QRS < минус 30 градусов, нет признаков АВ диссоциации, сливных комплексов, захватов. В настоящее время существуют различные алгоритмы дифференциального диагноза тахикардий с широкими комплексами. Эти алгоритмы имеют различную чувствительность и специфичность в диагностике желудочковых тахикардий. Например, алгоритм Бругада, основанный на оценке интервалов RS в грудных отведениях. Если во всех грудных отведениях комплекс RS отсутствует, то диагноз желудочковой тахикардии наиболее вероятен. У нашей пациентки форма комплекса RS присутствует в 5 и 6 грудных отведениях. Далее оцениваем ширину комплекса RS, если хотя бы в одном отведении она больше 100 мс, то это желудочковая тахикардия. По представленной ЭКГ точные измерения сделать трудно, но поверьте на слово, у нашей пациентки и в 5, и в 6 грудных отведениях интервал RS меньше 100 мс. Таким образом, данных больше в пользу наджелудочковой тахикардии с тахизависимой блокадой левой ножки пучка Гиса (на синусовом ритме блокада отсутствует). Кроме того, если внимательно присмотреться, то в 1 грудном отведении можно заметить небольшую неровность на сегменте ST во всех комплексах на одном и том же расстоянии, что, возможно, является ретроградно проведенным зубцом Р. Наиболее вероятно, у пациентки АВ узловая ре-ентри тахикардия с тахизависимой блокадой левой ножки пучка Гиса.
Вопрос № 9 Какая тактика ведения наиболее оптимальная?
Поскольку в последнее время приступы сердцебиений стали затяжными, беспокоят чаще, сопровождаются симптоматикой и существенно снижают качество жизни, необходимо проведение лечения. Медикаментозная терапия в данной ситуации представляется неэффективной, поскольку мы подозреваем наличие дополнительных путей проведения. Для уточнения нарушений ритма показано проведение электрофизиологического исследования, после проведения которого планируется катетерная абляция. В связи с этим выбрана была тактика проведения эндокардиального ЭФИ в рамках интервенционного лечения в счет Федеральной квоты. Двадцать четвертого октября 2017 года пациентке выполнено инвазивное ЭФИ – выявлены признаки продольной диссоциации АВ узла на два канала, индуцирована АВ узловая тахикардия ре-ентри (тип slow-fast), выполнена абляция «медленного» пути проведения. От коронароаортографии решено было воздержаться в связи с отсутствием симптоматики вне затяжных приступов сердцебиения, наличия аневризмы аорты и возраста пациентки. В послеоперационном периоде приступы сердцебиения не беспокоят, сохраняются редкие перебои в работе сердца, качество жизни существенно улучшилось.
Ответы на вопросы 16-го задания по кардиологии.
Вопрос 1. Какие дополнительные исследования целесообразно провести для выбора дальнейшей тактики лечения?
Варианты ответов:
1. Любое доступное исследование для выявления транзиторной ишемии/жизнеспособного миокарда
2. Повторная ЭХО- КГ для выявления признаков диссинхронии миокарда
3. В дополнительных исследованиях необходимости нет
Ответ: в дополнительных инструментальных исследованиях необходимости действительно нет, так как их результаты не повлияют существенно на тактику лечения пациента.
Вопрос 2. Какие меры для улучшения прогноза пациента можно предложить?
Варианты ответов:
1. Имплантация кардиостимулятора для проведения СРТ
2. Имплантация кардиовертера-дефибриллятора
3. Имплантация СРТ-D устройства
4. Реваскуляризация миокарда
5. Коррекция медикаментозной терапии
Ответ: показана имплантация кардиовертера-дефибриллятора с целью первичной профилактики ВСС . ИКД рекомендуется всем больным СН II–III ФК после перенесенного не менее 40 дней назад ИМ при ФВЛЖ ≤35 % с целью первичной профилактики ВСС. Класс показаний I, уровень доказанности А. (Мареев В. Ю., Фомин И. В., Агеев Ф. Т., Арутюнов Г. П., Беграмбекова Ю. Л., Беленков Ю. Н. и др. Клинические рекомендации. Хроническая сердечная недостаточность (ХСН). Журнал Сердечная Недостаточность. 2017;18 (1):3–40). Показаний к СРТ нет, т.к. комплекс QRS < 130 мсек, и результаты исследования механической диссинхронии не повлияют на эту оценку. Имплантация СРТ/СРТ-Д показана пациентам с синусовым ритмом, имеющим СНнФВ II–IV ФК с ФВ ЛЖ ≤35 %, БЛНПГ при длительности комплекса QRS ≥150 мс (класс показаний I , уровень доказанности А) и при длительности комплекса QRS 130– 149 мсек (класс показаний I , уровень доказанности В), с целью улучшения клинического течения СН и уменьшения смертности. (Мареев В. Ю., Фомин И. В., Агеев Ф. Т., Арутюнов Г. П., Беграмбекова Ю. Л., Беленков Ю. Н. и др. Клинические рекомендации. Хроническая сердечная недостаточность (ХСН). Журнал Сердечная Недостаточность. 2017;18 (1):3–40). Наиболее сложным у пациентов с СН представляется определение показаний к коронарографии и реваскуляризации миокарда. Решение зависит от наличия и тяжести стенокардии, выявления транзиторной ишемии миокарда и ее площади (не менее 10% площади миокарда левого желудочка), а также от присутствия жизнеспособного миокарда в зоне рубца (S. Windeker, Ph Kolh et al 2014 ESC /EACTS Guidelines on myocardial revascularization . www.escardio.org/guidelines ). Для выяснения этих деталей и может использоваться ПЭТ, ОФЭКТ, МРТ миокарда или стресс-ЭХО КГ с добутамином (Мареев В. Ю., Фомин И. В., Агеев Ф. Т., Арутюнов Г. П., Беграмбекова Ю. Л., Беленков Ю. Н. и др. Клинические рекомендации. Хроническая сердечная недостаточность (ХСН). Журнал Сердечная Недостаточность. 2017;18 (1):3–40). Отсутствие лимитирующей стенокардии на фоне ОМТ при стенозах кроме ствола ЛКА, проксимального стеноза ПМЖА или стеноза единственной проходимой артерии, или при стенозах ответственных за ишемию площадью < 10% миокарда или при ФРК>= 0.80 делает вмешательство на коронарных артериях непоказанным - III класс показаний. ( S. Windeker, Ph Kolh et al 2014 ESC /EACTS Guidelines on myocardial revascularization . www.escardio.org/guidelines ). В обсуждаемом случае у пациента нет стенокардии, и уже известна анатомия коронарных артерий, которая скорее неприемлема для вмешательства, что делает все сложные неинвазивные исследования малооправданными. Даже в случае выявления признаков транзиторной безболевой ишемии миокарда речь может идти только о медикаментозном лечении.
Вопрос 3. Можно ли что-то изменить в медикаментозном лечении для улучшения прогноза и качества жизни пациента?
Варианты ответов.
1. Усилить диуретическую терапию
2. Увеличить дозы бисопролола и кандесартана до целевых в соответствии с рекомендациями
3. Присоединить к терапии дигоксин
4. Присоединить к терапии ивабрадин
5. Присоединить к терапии единый надмолекулярный комплекс сакубитрил/валсартан
6. Заменить кандесартан на единый надмолекулярный комплекс сакубитрил/валсартан
Ответ. Интенсификация диуретической терапии, возможно, позволит несколько уменьшить одышку, но не скажется положительно на прогнозе. Кроме того, следует помнить о рисках избыточного снижения АД, ухудшения функции почек и обострения подагры. Ингибиторы АПФ, сартаны, бета-блокаторы рекомендуется назначать в максимально переносимых дозах. Исходя из ЧСС и АД, вряд ли будут успешными попытки увеличения дозы бисопролола и кандесартана. Ивабрадин рекомендуется применять вместо бета-адреноблокаторов при непереносимости последних у больных ХСН II–IV ФК и ФВ ЛЖ <40 % c синусовым ритмом и ЧСС >70 уд /мин (класс показаний IIa, уровень доказанности С) или в дополнение к бета-блокаторам при ЧСС >70 уд /мин (класс показаний IIa, уровень доказанности В). Так как на фоне хорошо переносимой терапии БАБ достигнута ЧСС 63 в мин., оснований для назначения ивабрадина нет. Нет также и повода к применению сердечных гликозидов, так как назначение дигоксина рекомендуется рассматривать у больных с ХСН и синусовым ритмом в случаях нескольких эпизодов острой декомпенсации СН в течение года, ФВ ЛЖ ≤25%, дилатации ЛЖ и высокого ФК (III–IV) вне эпизода декомпенсации, а также при ФВЛЖ< 40% и неэффективности основных лекарственных препаратов для достижения компенсации (класс IIa, уровень доказанности В). Назначение единого надмолекулярного комплекса сакубитрил/валсартан позволяет корректировать дисбаланс нейрогуморальных систем за счет одновременной блокады ангиотензиновых рецепторов и ингибирования активности неприлизина, и ассоциируется не только с улучшением качества жизни и снижением вероятности декомпенсации СН, но и с уменьшением смертности, в.т.ч. риска ВСС. АРНИ рекомендован больным с ХСН II-III ФК с ФВ ЛЖ <40% стабильного течения (без декомпенсации, назначения в/в или удвоения дозы пероральных диуретиков и с САД > 100 мм рт. ст.), при переносимости иАПФ (или АРА) для дополнительного снижения риска смерти и последующих госпитализаций в связи с ухудшением течения ХСН (класс показаний I, уровень доказанности В). Применение АРНИ одновременно с ИАПФ или АРА противопоказано, т.о. правильным ответом будет вариант 6.
Ответы на вопросы 17 и 18 заданий по кардиологии.
Вопрос 1. Как бы Вы сформулировали диагноз пациентки в отношении дислипидемии?
1. Первичная смешанная дислипидемия
2. Серьезная смешанная дислипидемия, гипоальфахолестеринемия (вторичная, на фоне ХПН)
3. Вторичная смешанная дислипидемия
В данном случае, не вызывает сомнения факт наличия смешанной дислипидемии (ДЛП) с серьезным повышением как ХС, так и ТГ, а также снижение уровня ХС ЛПВП, то есть гипоальфахолестеринемия. ДЛП носит, скорее всего, вторичный характер. Изменения липидного обмена развились у пациентки с гломерулонефритом, нефротическим синдромом и почечной недостаточностью. Повышению уровня ТГ и снижению уровня ХС ЛПВП могла способствовать также наличие ожирения и длительная терапия глюкокортикостероидами. Поэтому наиболее точным будет ответ 2.
Вопрос 2. Требуются ли дополнительные обследования для определения тактики ведения пациентки?
1. Дополнительные обследования не требуются, имеющейся информации достаточно
2. Необходимо выполнение дуплексного сканирования артерий шеи, ЭхоКГ, определение плече-лодыжечного индекса
3. Необходимо выполнение дуплексного сканирования артерий шеи, ЭхоКГ, суточного мониторирования ЭКГ, стресс-ЭхоКГ, определение плече-лодыжечного индекса.
В данном случае у больной с выраженной ДЛП, а также другими факторами риска (артериальная гипертензия, ожирение) высокая вероятность раннего развития атеросклероза как коронарной, так и других локализаций. Кроме того, пациентка предъявляет жалобы на болевые ощущения в грудной клетке. Инструментальное обследование для исключения ИБС и атеросклероза других локализаций должно быть максимально полным. Правильный ответ – 3.
Вопрос 3. Какую гиполипидемическую терапию Вы бы назначили пациентке?
1. Аторвастатин в начальной дозе 20 мг
2. Розувастатин в начальной дозе 10 мг
3. Питавастатин в начальной дозе 2 мг
4. Фенофибрат в дозе 145 мг
5. Медикаментозная гиполипидемическая терапия не показана, т.к. ДЛП является вторичной. Показана только коррекция факторов риска и соблюдение диеты.
Учитывая значительное снижение СКФ, наличие артериальной гипертензии, распространенного атеросклеротического поражения брахиоцефальных артерий, пациентка должна быть отнесена к категории очень высокого СС риска, требующего максимально активной гиполипидемической терапии. В то же время, почечная недостаточность на фоне основного заболевания, а также проводимая терапия цитостатиками существенным образом ограничивают выбор препаратов, снижающих уровень ХС ЛПНП и ТГ. Так, розувастатин и фенофибрат при выраженном снижении СКФ и наличии протеинурии использовать противопоказано. Применение аторвастатина, выводящегося преимущественно печенью, в данном случае могло бы быть предпочтительным, однако терапия цитостатиками и выраженная гипоальфахолестеринемия делает и этот выбор неоптимальным. В данном случае лучше выбрать питавастатин в начальной дозе 2 мг, с возможным увеличением до 4 мг при условии хорошей переносимости (в том числе по результатам контрольных анализов крови). Этот современный статин обладает высокой гиполипидемической активностью в дозировках, меньших по сравнению с другими статинами, а также низкую частоту взаимодействия с другими лекарственными препаратами, не оказывает отрицательного влияния на функцию почек, способствует снижению не только ХС, но и ТГ, а также повышению ХС ЛПВП. Таким образом, правильным является ответ 5.
Ответы на вопросы 19-21 заданий по кардиологии.
Вопрос 1. Укажите правильный диагноз.
Варианты ответов:
- ОКС без подъема сегмента ST;
- Нестабильная стенокардия (впервые возникшая стенокардия напряжения);
- Инфаркт миокарда (нетрансмуральный, передне-перегородочный);
- Острый миокардит
Ответ. Характер болевого синдрома, изменения ЭКГ (Рис. 1 – см. в задании) в виде отрицательного зубца Т в отведениях I, II, aVL, V1 – V4 в сочетании с повышением содержания в крови тропонина и КФК-МВ позволяют диагностировать передне-перегородочный инфаркт миокарда (ИМ) без патологического зубца Q (нетрансмуральный). Поскольку данные выполненных исследований достаточны для постановки нозологического диагноза, нет необходимости применять термин «острый коронарный синдром».
Вопрос 2. Укажите тип инфаркта миокарда.
Варианты ответов:
- ИМ 1-го типа;
- ИМ 2-го типа;
- ИМ 3-го типа;
- ИМ 4-го типа;
- ИМ 5-го типа.
Ответ. В соответствии с требованиями к формулировке диагноза ИМ, в диагностической формуле необходимо отмечать тип ИМ. Выделяют следующие 5 типов ИМ.
Тип 1. ИМ, развившийся без видимых причин (спонтанно) в результате первичного нарушения коронарного кровотока.
Тип 2. ИМ - в результате ишемии, связанной с повышением потребности миокарда в кислороде или уменьшения его доставки к миокарду (анемии, нарушениях ритма сердца, АГ и др.).
Тип 3. Внезапная сердечная смерть (часто на фоне симптомов, позволяющих заподозрить ишемию миокарда), наступившая до забора образцов крови или раньше, чем отмечается повышение уровня маркеров некроза
Тип 4а. ИМ, непосредственно связанный с процедурой чрескожного коронарного вмешательства (ЧКВ).
Тип 4б. ИМ, связанный с тромбозом коронарного стента, документированным при коронароангиографии (КАГ) или патологоанатомическом исследовании.
Тип 5. ИМ, связанный с операцией коронарного шунтирования.
В данном случае первый в жизни пациента ангинозный приступ развился на фоне повышенной физической нагрузки, что позволяет считать основным патогенетическим механизмом ИМ повышение потребности миокарда в кислороде и дает основание для диагноза ИМ 2-го типа.
Вопрос 3. Укажите предпочтительную стратегию лечения пациента.
Варианты ответов:
- Инвазивная стратегия (проведение КАГ и ЧКВ);
- Консервативное лечение.
Ответ. Для выбора оптимальной стратегии лечения пациента с ОКС без подъема сегмента ST рекомендуется применение шкалы GRACE (Global Registry of Acute Coronary Events), которая позволяет оценить риск смерти и/или развития ИМ на госпитальном этапе медицинской помощи и в течение ближайших 6 месяцев при условии выбора консервативной стратегии лечения на основании анализа данных, полученных при поступлении больного с ОКС без подъема сегмента ST в стационар.
Риск, оцениваемый по шкале GRACE, принято интерпретировать как:
- низкий – смертность менее 1%, количество баллов менее 109;
- средний – смертность от 1% до 3%, количество баллов от 110 до 139;
- высокий – смертность более 3%, количество баллов более 140.
У данного пациента риск по шкале GRACE равен 106 баллам. С учетом стабильной гемодинамики, отсутствия рецидивирующего болевого синдрома и жизнеугрожающих нарушений ритма оптимальной стратегией лечения пациента является консервативная. После стабилизации состояния на фоне комбинированной фармакотерапии в соответствии с рекомендациями по лечению больных, перенесших ИМ без подъема сегмента ST, пациенту следует выполнить стресс-эхокардиографию, по результатам которой принять решение о дальнейшей тактике его лечения.
Вопрос 4. Какой антикоагулянт предпочтителен для данного пациента?
Варианты ответов:
- Нефракционированный гепарин (НФГ);
- Эноксапарин;
- Фондапаринукс;
- Бивалирудин.
Ответ. В Рекомендациях Европейского общества кардиологов по оказанию медицинской помощи больным ИМ без подъема сегмента ST 2015 г. указывается, что фондапаринукс (2,5 мг п/к 1 раз в день) обладает наилучшим соотношением эффективности и безопасности независимо от стратегии лечения (класс рекомендаций I, уровень доказанности В). Эноксапарин (1 мг/кг 2 раза в день) или НФГ рекомендуются, если фондапаринукс недоступен. НФГ и бивалирудин предпочтительны у пациентов, отобранных для проведения ЧКВ. Если ЧКВ выполняется на фоне терапии фондапаринуксом, во время процедуры рекомендуется дополнительное введение НФГ (75-80 ЕД/кг или 50-60 ЕД/кг в случае сочетания с блокаторами рецепторов IIb/IIIa). Правильный ответ – 3.
Вопрос 5. Какой ингибитор Р2Y12 рецепторов предпочтителен для проведения двойной антиагрегантной терапии у данного пациента?
Варианты ответов:
- Клопидогрел;
- Прасугрел;
- Тикагрелор.
Ответ. В Рекомендациях Европейского общества кардиологов по оказанию медицинской помощи больным ИМ без подъема сегмента ST 2015 г. указывается, что ингибиторы P2Y12 рецепторов рекомендуются в дополнение к аспирину в течение 12 месяцев после развития ИМ, исключая пациентов с противопоказаниями к их применению и больных повышенным риском кровотечений. Тикагрелор (180 мг нагрузочная доза, затем 90 мг 2 раза в день) рекомендуется пациентам со средним и высоким риском ишемических событий, независимо от стратегии лечения, в том числе и больным, получавшим ранее клопидогрел после его отмены (класс рекомендаций I, уровень доказанности В). Прасугрел (60 мг нагрузочная доза, затем 10 мг в день) рекомендуется пациентам, направляемым на ЧКВ. Клопидогрел 300-600 мг нагрузочная доза, затем 75 мг в день) рекомендуется пациентам, которые не могут принимать ни тикагрелор, ни прасугрел, и больным, которые нуждаются в обязательном лечении пероральными антикоагулянтами. Правильный ответ – 3.
Вопрос 6. Нуждается ли данный пациент в применении ингибиторов протонной помпы с целью профилактики желудочно-кишечного кровотечения на фоне двойной антиагрегантной терапии?
Варианты ответов:
- Да;
- Нет.
Ответ. В Рекомендациях Европейского общества кардиологов по оказанию медицинской помощи больным ИМ без подъема сегмента ST 2015 г. указывается, что ингибиторы протонной помпы рекомендуется комбинировать с двойной антиагрегантной терапией у пациентов с высоким риском желудочно-кишечного кровотечения (язва желудка или желудочно-кишечное кровотечение в анамнезе, терапия антикоагулянтами, лечение нестероидными противовоспалительными препаратами или кортикостероидами, возраст более 65 лет, диспепсия, гастро-эзофагеально-рефлюксная болезнь инфекция Helicobacter pylori, злоупотребление алкоголем). Поскольку у пациента отсутствуют перечисленные факторы риска желудочно-кишечного кровотечения, назначение ингибиторов протонной помпы с профилактической целью не показано.
Вопрос 7. Учитывая, что в лечении данного пациента избрана консервативная стратегия, следует ли после завершения парентерального введения антикоагулянта с целью уменьшения риска коронарного тромбоза назначить ривароксабан в низкой дозе?
Варианты ответов:
- Да;
- Нет.
Ответ. Исследование ATLAS ACS 2 TIMI 51 показало, что у больных, перенесших ОКС с высоким риском коронарного тромбоза и низким риском кровотечения длительное (в течение 2-х лет) применение ривароксабана в дозе 2,5 мг 2 раза в день после завершения терапии антикоагулянтами позволяет уменьшить риск комбинированного критерия эффективности терапии (сердечно-сосудистая смерть, ИМ, инсульт) на 16%, риск сердечно-сосудистой смерти на 34% и риск смерти от всех причин на 32%. Вместе с тем риск больших кровотечений на фоне терапии ривароксабаном в указанной дозе по сравнению с плацебо достоверно возрастал с 0,6% до 1,8% (p < 00,1), риск внутричерепных кровотечений увеличивался с 0,2% до 0,4% (p < 0,05). В Рекомендациях Европейского общества кардиологов по оказанию медицинской помощи больным ИМ без подъема сегмента ST 2015 г. указывается, что у пациентов без инсульта и транзиторной ишемической атаки в анамнезе с высоким ишемическим риском и низким риском кровотечений, принимающих аспирин и клопидогрел, после завершения парентерального введения антикоагулянтов может быть рассмотрено применение ривароксабана в дозе 2,5 мг 2 раза в день сроком до 1 года (класс рекомендаций IIb, уровень доказанности В). У данного пациента нет признаков высокого ишемического риска, поэтому в длительной терапии ривароксабаном он не нуждается.
Вопрос 8. Укажите оптимальную дозу аторвастатина, которая должна быть назначена данному пациенту с целью профилактики обострений ИБС.
Варианты ответов:
1) 10 мг/сут;
2) 20 мг/сут;
3) 40 мг/сут;
4) 80 мг/сут.
Ответ. Больным с ОКС рекомендуется раннее назначение статинов в максимальной дозе. При хорошей переносимости интенсивный режим терапии статинами рекомендуется сохранять в течение 16 недель, затем доза статина должна определяться с учетом результатов исследования липидного спектра крови. В Рекомендациях Европейского общества кардиологов по оказанию медицинской помощи больным ИМ с подъемом сегмента ST 2017 г., учитывающих изменения целевых значений холестерина липопротеинов низкой плотности (ХС ЛНП), принятые европейскими экспертами в 2016 г., указано следующее. При отсутствии противопоказаний рекомендуется начинать интенсивную липидснижающую терапию как можно раньше и проводить продолжительное время (класс рекомендаций I, уровень доказанности А). Рекомендуется снижение ХС ЛНП до значений < 1,8 ммоль/л (70 мг/дл) или снижение на 50% от исходного уровня при его значении от 1,8 до 3,5 ммоль/л (70 – 135 мг/дл). Следует стремиться к достижению целевых значений липидов как можно раньше после начала терапии. У пациентов с ХС ЛНП > 1,8 ммоль/л (70 мг/дл), несмотря на применение статина в максимально переносимой дозе, в связи с сохраняющимся высоким риском должно быть рассмотрено продолжение терапии, направленной на снижение ХС ЛНП (т.е. добавление эзетрола). Правильный ответ – 4.
Ответы на вопросы 22 и 23 заданий по кардиологии
Вопрос 1. Каким способом следует оценить риск развития сердечно-сосудистых заболеваний (ССЗ) у данного пациента?
- С помощью таблицы SCORE;
- С помощью таблицы относительного риска;
- С учетом имеющихся у пациента заболеваний и факторов риска, но без применения шкал оценки риска;
- Риск ССЗ у данного пациента не следует оценивать.
Оценка риска ССЗ является ключевым этапом для определения тактики на этапе первичной профилактики. Верный выбор способа решения этой задачи позволяет выявить пациентов, требующих медикаментозного лечения и дает возможность своевременно начать лечение.
В современных рекомендациях по сердечно-сосудистой профилактике (Piepoli M.F., Hoes A.W., Agewall S. et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR), European Heart Journal, Volume 37, Issue 29, 1 August 2016, Pages 2315–2381, https://doi.org/10.1093/eurheartj/ehw106) подчеркивается значение мер первичной профилактики среди молодых людей. К сожалению, на практике оценка риска ССЗ у молодых людей может вызвать затруднение. Основной инструмент, применяющийся в повседневной работе - шкала SCORE – может использоваться только у людей в возрасте более 40 лет. В настоящее время предложена шкала относительного риска.
Задача данной шкалы состоит в том, чтобы подчеркнуть значение мероприятий, направленных на изменение образа жизни и модификацию факторов риска, для снижения риска ССЗ. Важно отметить, что эта шкала не позволяет сделать вывод о целесообразности проведения медикаментозного лечения. Кроме того, эта шкала не должна применяться для оценки риска при гиперхолестеринемии более 8 ммоль/л или артериальной гипертензии 3 степени. Так, среди критериев высокого риска ССО, согласно Российским рекомендациям по диагностике и коррекции нарушений липидного обмена (VI пересмотр) (Ежов М.В., Сергиенко И.В., Аронов Д.М. и др. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации VI пересмотр. // Атеросклероз и дислипидемии 2017;3;5-22.), значение в данной ситуации имеет один: «Уровень одного из ФР заметно повышен, в частности, холестерин более 8 ммоль/л (потенциальная семейная гиперхолестеринемия) или АД ≥ 180/110 мм рт. ст.». Таким образом, определяющим для оценки риска ССО у данного пациента будет являться подтверждение или исключение у него диагноза семейной гиперхолестринемии (СГХС), а также выявление ССЗ на ранних этапах их развития.
Правильный ответ – 3.
Вопрос 2. С учетом имеющихся данных, диагноз семейной гиперхолестеринемии (СГХС) у данного пациента…
- Маловероятен;
- Следует заподозрить;
- Является определенным.
СГХС - моногенное аутосомно-доминантное заболевание, сопровождающееся значительным повышением уровня холестерина в крови и, как следствие, преждевременным развитием и прогрессирующим течением атеросклероза, как правило, в молодом возрасте.
Это заболевание является наиболее распространенным доминантно наследуемым заболеванием в человеческой популяции. Гетерозиготная форма СГХС встречается в общей популяции примерно в 1 случае на 200—500 человек. Распространенность гомозиготной формы СГХС значительно меньше (1 на 300 тыс. — 1 млн человек).
В рекомендациях по диагностике и лечению нарушений липидного обмена (Ежов М.В., Сергиенко И.В., Аронов Д.М. и др. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации VI пересмотр. // Атеросклероз и дислипидемии 2017;3;5-22.) в качестве признака СГХС и критерия высокого риска ССО указывается уровень общего холестерина 8 ммоль/литр и более. Отмечается, что уровень общего холестерина у пациентов с гетерозиготной формой СГХС обычно составляет 7,5—14,0 ммоль/л. Этот показатель у нашего пациента составляет 7,4 ммоль/л, и может показаться, что не следует рассматривать возможность наличия у него СГХС.
Ключом к определению диагноза в данном случае является уровень холестерина липопротеидов низкой плотности, достигающий у нашего пациента 5,65 ммоль/л. В соответствии с Российскими рекомендациями по диагностике и лечению СГХС (Ежов М.В., Сергиенко И.В., Рожкова Т.А. и др. Диагностика и лечение семейной гиперхолестеринемии (российские рекомендации). // Вестник современной клинической медицины. 2017.;10(2).;72-79. DOI: 10.20969/VSKM.2017.10(2).72-79.), наличие СГХС следует заподозрить у взрослого при уровне общего холестерина большем или равном 7,5 ммоль/л или при холестерине липопротеидов низкой плотности 4,9 ммоль/л и более. Наш пациент соответствует второму критерию. Важно отметить, что степень повышения холестерина липопротеидов низкой плотности не одинакова в разных возрастных категориях пациентов СГХС
Для ответа на вопрос о вероятности диагноза СГХС можно воспользоваться Голландскими диагностическими критериями, указанными в рекомендациях Европейского сообщества кардиологов по лечению нарушений липидного обмена 2016 года, а также в Российских рекомендациях по диагностике и лечению нарушений липидного обмена 2017 года. У нашего пациента из всех перечисленных критериев на данный момент подтвержден только уровень холестерина липопротеидов низкой плотности 5,0—6,4 ммоль/л, что дает 3 балла (возможная СГХС).
Правильный ответ – 2.
Вопрос 3. К какой категории риска развития ССО Вы отнесете данного пациента?
- Низкий риск;
- Умеренный риск;
- Высокий риск;
- Очень высокий риск;
- На данном этапе риск развития ССО не может быть оценен с достаточной уверенностью.
Отметим, что для подтверждения СГХС важно соблюсти основные условия, изложенные в рекомендациях по диагностике и лечению семейной СГХС (Ежов М.В., Сергиенко И.В., Рожкова Т.А. и др. Диагностика и лечение семейной гиперхолестеринемии (российские рекомендации). // Вестник современной клинической медицины. 2017.;10(2).;72-79. DOI: 10.20969/VSKM.2017.10(2).72-79.). Так, наличие гиперлипидемии должно быть подтверждено в двух последовательных анализах крови, выполненных натощак и в отсутствие терапии, а также после исключения вторичных причин. Выявление устранимой причины вторичной гиперхолестеринемии даст возможность нормализовать показатели липидного обмена, что непременно скажется на оценке риска ССО. Кроме того, к следующему визиту можно просить пациента более подробно выяснить, имеется ли дислипидемия или сердечно-сосудистые заболевания у родственников первой линии (родители, братья, сестры). СГХС чаще встречается у лиц с семейным анамнезом гиперхолестеринемии или наличием ИБС у родственников в молодом возрасте (у мужчин до 55 лет, у женщин до 60 лет). Эта информация будет иметь значение при постановке окончательного диагноза и принятии решения о тактике лечения.
Правильный ответ – 5
Вопрос 4. Какие дополнительные лабораторные исследования необходимо выполнить пациенту для уточнения диагноза?
- Активность кретинфосфокиназы, креатинин с расчётом скорости клубочковой фильтрации;
- 1+липидограмма, уровень тиреотропного гормона, активность щелочной фосфатазы и гамма-глутамилтранспептидазы;
- 1+АЛТ, АСТ, общий билирубин;
- 1+ генетическое тестирование заинтересованных генов (LDLR, АРОВ, PCSK9 и LDLRAP1).
Согласно Российским рекомендациям по диагностике и лечению СГХС (Ежов М.В., Сергиенко И.В., Рожкова Т.А. и др. Диагностика и лечение семейной гиперхолестеринемии (российские рекомендации). // Вестник современной клинической медицины. 2017.;10(2).;72-79. DOI: 10.20969/VSKM.2017.10(2).72-79.), на этапе постановки диагноза необходимо оценить липидные показатели (общий холестерин, холестерин липопротеидов высокой и низкой плотности, триглицериды), исключить вторичные причины гиперхолестеринемии (уровень тиреотропного гормона, активность щелочной фосфатазы и гамма-глутамилтранспептидазы, креатинин с расчетом СКФ) и оценить другие биохимические факторы риска атеросклероза (глюкоза, липопротеид (а)). Так же целесообразна оценка биохимических показателей крови для исключения противопоказаний к гиполипидемической терапии и последующего контроля эффективности и безопасности (АЛТ, АСТ, КФК). У нашего пациента уже выполнялось исследование активности АЛТ и АСТ, повторно выполнять это исследование на этапе постановки диагноза не требуется.
Важно отметить, что постановка диагноза СГХС возможна без генетического тестирования заинтересованных генов (LDLR, АРОВ, PCSK9 и LDLRAP1), только по фенотипическим признакам и клиническим критериям. Кроме того, выполнение генетического исследования далеко не всегда возможно в рутинной клинической практике.
Правильный ответ – 2.
Вопрос 5. Станете ли Вы рекомендовать пациенту комплекс немедикаментозных мер, направленных на профилактику ССЗ?
- Да, непременно;
- В зависимости от результатов обследования;
- Нет, для данного пациента это не нужно.
В повседневной практике профилактические мероприятия, как правило, распространяются на мужчин и женщин среднего и пожилого возраста, с установленным у них ССЗ (т. е. проводится вторичная профилактика). Значительно реже в клинической практике проводится первичная профилактика, то есть мероприятия, направленные на профилактику ССЗ у пациентов с высоким риском развития первого сердечно-сосудистого события (имеющих комбинацию нескольких факторов риска: курение, артериальная гипертензия, сахарный диабет, дислипидемия). Наш пациент – мужчина 22 лет. На момент данной консультации, исходя из имеющихся данных, нельзя предполагать наличия у него ССЗ. Его возраст далек от того, в котором рекомендуется оценивать риск в общей популяции (40 лет для мужчин и 50 лет для женщин). Казалось бы, нет необходимости заниматься профилактикой ССЗ. К сожалению, это распространенное заблуждение.
По этическим и другим соображениям не проводятся рандомизированные исследования, направленные на оценку влияния здорового образ жизни в молодом возрасте на развитие ССЗ в отдаленном будущем. Программы по санитарному просвещению и отказу от курения мнением экспертов отнесены к обязательным во всех возвратных группах. Согласно действующим рекомендациям (Piepoli M.F., Hoes A.W., Agewall S. et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR), European Heart Journal, Volume 37, Issue 29, 1 August 2016, Pages 2315–2381, https://doi.org/10.1093/eurheartj/ehw106), профилактика ССЗ должна начинаться во время беременности и длиться до конца жизни.
У пациентов с СГХС коррекция традиционных для общей популяции факторов риска является обязательным условием эффективного лечения. Для нашего пациента это может быть дозированная физическая нагрузка под контролем ЧСС и АД для борьбы с гиподинамией, ограничение употребления насыщенных жиров и трансжиров. Количество холестерина, получаемого из пищи не должно превышать 200 мг/день.
Правильный ответ – 1.
Вопрос 6. В соответствии с имеющимися данными, диагноз семейной гиперхолестринемии (СГХС)…
- Маловероятен;
- Является возможным;
- Является вероятным;
- Является определенным.
Наряду с модифицированными голландскими диагностическими критериями для определения диагноза СГХС могут использоваться и британские критерии Simon Broome Registry. В соответствии с ними определенный диагноз СГХС может ставиться, если гиперхолестеринемия у взрослого пробанда (холестерин липопротеидов низкой плотности более 4,9 ммоль/л) сочетается с наличием сухожильных ксантом у пациента или родственника 1-й степени родства (родители, дети, братья, сестры). Так как у данного пациента оба критерия выполняется, диагноз СГХС следует считать определенным.
Правильный ответ – 4.
Вопрос 7. Будете ли Вы рекомендовать пациенту генетический скрининг?
- Да, для подтверждения диагноза;
- Да, для проведения каскадного скрининга;
- Нет.
Согласно действующим рекомендациям по диагностике и лечению нарушений липидного обмена (A.L.Catapano, I.Graham, G.De Backer et al. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. European Heart Journal (2016) 37, 2999–3058., Ежов М.В., Сергиенко И.В., Аронов Д.М. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации VI пересмотр // Атеросклероз и дислипидемии. 2017. №3 (28). С.5-22), диагностика СГХС в рутинной клинической практике не требует выполнения генетических исследований. Применение этого способа обследования больных существенно ограничено его сложностью и стоимостью. Отметим, что в России оплата генетических исследований на СГХС не покрывается за счет средств обязательного медицинского страхования.
Для того чтобы подтвердить диагноз СГХС у данного пациента достаточно использовать клинические диагностические критерии. В то же время, когда речь идет о молодом человеке, следует помнить о том, что риск проявления заболевания в следующем поколении составляет 50%, так как для СГХС установлен аутосомно-доминантный тип наследования. Без проведения генетического исследования пробанда становится более сложным и менее эффективным каскадный скрининг, основой задачей которого является максимально ранняя диагностика этого заболевания у детей и близких родственников пробанда.
Правильный ответ - 2.
Вопрос 8. Известно, что у пациента есть дядя, родные брат и сестра. Возможно ли проведение каскадного скрининга в отсутствии данных генетического обследования?
- Да;
- Нет.
Каскадный скрининг представляет собой поэтапную идентификацию пациентов с СГХС среди кровных родственников пробанда. В каскадный скрининг следует поэтапно вовлекать родственников сначала 1-й, затем 2-й и 3-й степени родства. По мере выявления новых пациентов с СГХС их родственники также обследуются. В соответствии с действующими рекомендациями (Ежов М.В., Сергиенко И.В., Рожкова Т.А. и др. Диагностика и лечение семейной гиперхолестеринемии (российские рекомендации). // Вестник современной клинической медицины. 2017.;10(2).;72-79. DOI: 10.20969/VSKM.2017.10(2).72-79.), возможны две стратегии каскадного скрининга родственников пробанда: генетическая и фенотипическая.
Генетический каскадный скрининг возможен, если у пробанда было проведено молекулярно-генетическое обследование и выявлен патологический вариант аллелей заинтересованных генов. В таком случае при обследовании родственников возможно определить у них наличие уже выявленных аллелей, что позволяет снизить стоимость обследования. При подтверждении наличия патогенных мутаций родственнику выставляется диагноз СГХС, даже если уровень ХС ЛНП у него ниже диагностических значений, характерных для данного заболевания. Это позволяет начать профилактические мероприятия максимально рано, задолго до наступления клинических проявлений заболевания.
При отрицательном результате генетического тестирования пробанда или при отсутствии возможности его проведения должен выполняться фенотипический каскадный скрининг на основании характерных для российской популяции уровней холестерина липопротеидов низкой плотности в плазме с учетом пола и возраста обследуемого.
Для постановки диагноза родственникам выявленного больного с СГХС не следует использовать критерии критерии Dutch Lipid Clinical Network и Simon Broome. При фенотипическом каскадном скрининге рекомендуется применение британских биохимических критериев. Эти критерии просты в применении и обладают высокими чувствительностью (93%) и специфичностью (82%). Например, согласно этим критериям, например, у женщины в возрасте 25 лет с уровнем ХС ЛНП = 4,6 ммоль/л диагноз СГХС будет вероятным, если ХС ЛНП = 4,0 ммоль/л — возможным, а при уровне ХС ЛНП = 3,4 ммоль/л СГХС — маловероятным.
Правильный ответ – 1.
Вопрос 9. Следует ли рекомендовать медикаментозное лечение данному пациенту?
- Да, одновременно с изменением образа жизни;
- Только после 4 месяцев проведения немедикаментозных мероприятий, направленных на снижение уровня холестерина;
- Решение о проведении терапии можно принять только после проведения дополнительного обследования, направленного на выявление клинических и субклинических признаков атеросклероза.
Начинать гиполипидемическую терапию у взрослых пациентов с СГХС следует насколько возможно быстро после установления диагноза. Для взрослых стартовое лечение заключается в приеме максимальных терапевтических доз статинов: розувастатина 40 мг или аторвастатина 80 мг. У лиц старше 18 лет с СГХС при недостаточной эффективности статинов в максимально переносимых дозах с целью достижения рекомендованных целевых уровней ХС ЛНП должен дополнительно назначаться эзетимиб и/или ингибитор PCSK9.
Правильный ответ – 1.
Вопрос №10. Какой уровень холестерина липопротеидов низкой плотности следует считать целевым для данного пациента?
- менее 1,5 ммоль/л;
- менее 2,5 ммоль/л;
- менее 3,5 ммоль/л;
- снижение не менее чем на 50% от исходного.
Целевой уровень холестерина липопротеидов низкой плотности определяется в зависимости от сердечно-сосудистого риска. У пациентов с СГХС он должен оцениваться вне зависимости от уровня липидов плазмы, возраста, пола, уровня артериального давления и статуса курения. У данного пациента нет клинических проявлений атеросклероза, сахарного диабета с поражением органов-мишеней или с одним из факторов риска (курение, АГ), хронической болезни почек тяжелой степени (скорость клубочковой фильтрации менее 30 мл/мин/1,73 м2). Таким образом, его следует отнести к группе высокого риска сердечно-сосудистых заболеваний. Целевым уровнем холестерина липопротеидов низкой плотности для данной группы больных является менее 2,5 ммоль/л. Важно отметить, что снижение этого показателя не менее чем на 50% от исходного не может считаться достаточным.
Правильный ответ - 2.
Ответы на вопросы 24-го задания по кардиологии
Вопрос 1. Как бы Вы сформулировали диагноз основного заболевания данной пациентки на основе данных осеннего обследования до начала АГТ?
Ответы:
- ГБ I ст., АГ I ст., риск 2
- ГБ I ст., АГ I ст., риск 3
- ГБ I ст., АГ III ст., риск 3
- ГБ II ст., АГ I ст., риск 3
- ГБ II ст., АГ III ст., риск 4
Если судить по данным осеннего обследования, а оно было выполнено в достаточно полном объёме, у пациентки нет никаких проявлений ПОМ: совершенно нормально функционирующие почки (выполнен даже тест на альбуминурию!), нет ГЛЖ и других проявлений «гипертонического» сердца, нет изменений со стороны БЦА. Можно было бы придраться к высокому АДп, но критерием поражения артерий как органа-мишени повышенного АД является величина равная или превышающая 60 мм рт.ст., да и то у пациентов старше 60 лет. Таким образом, на момент обследования у пациентки было только 2 ФР ССЗ: собственно АГ, степень которой должна быть оценена на основании воспроизводимых измерений на приёме врача и данных СКАД за 7-10 дней, а не по редким максимальным подъёмам АДс до 180 мм рт.ст., и наследственная отягощенность по АГ. Правильный ответ № 1.
Вопрос 2. Каково Ваше мнение о допустимости процедуры ЭКО?
Ответы:
- Беременность допустима, в т.ч., посредством ЭКО
- Беременность (ЭКО) допустима, но пациентка должна понимать, что вероятность гестоза 50:50, повышена вероятность невынашивания
- Беременность (ЭКО) абсолютно противопоказана – слишком высоки риски и для плода, и для матери
- Для обоснованной рекомендации слишком мало данных
Понятно, что риски, связанные с беременностью и процедурой ЭКО, определяются не только сердечно-сосудистыми проблемами. В частности, у данной пациентки есть такой отягощающий фактор как возраст более 30 лет. Но задача кардиолога оценить сердечно-сосудистые риски. Именно поэтому нам так важно было определиться с тем, на какие цифры АД ориентироваться, чтобы оценить степень АГ, считать ли концентрическое ремоделирование ЛЖ ПОМ, расценивать ли ОТ 86 см как критерий абдоминального ожирения (в отсутствии нарушений липидного и углеводного обмена за критерий АО у женщин с АГ принимают ОТ более 88 см, а не 80 см). На предшествовавшем этапе АГ была расценена как III ст. (подъёмы АД до 180 мм рт.ст.), ремоделирование как ПОМ, ОТ 86 см как АО. Соответственно риск ССО был расценен как очень высокий, а процедура ЭКО как нежелательная. По результатам нашей оценки – и для её обоснования вполне достаточно уже полученных данных – у пациентки есть стабильно повышенное АД, требующее АГТ, но нет ПОМ. Как правило, такая ситуация характеризуется вполне удовлетворительным течением беременности, хотя и в этом случае есть вероятность развития гестоза (частота около 20%) и преждевременных родов (частота около 12%). Правильный ответ - № 1.
Вопрос 3. Показана ли липидснижающая терапия данной пациентке?
Ответы:
1. да
2. скорее да, чем нет
3. скорее нет, чем да
4. в данной ситуации нет
В данной ситуации – когда пациентка готовится к процедуре ЭКО – ответ однозначен: статины абсолютно противопоказаны во время беременности, соответственно их не надо назначать при подготовке к процедуре ЭКО. Если же обсуждать вопрос о показанности липидснижающей терапии подобной пациентке вообще, например, если она будет вынуждена отказаться от попыток ЭКО (одна неудачная попытка уже была), то ответ не столь категоричен. Вероятность смерти от сердечно-сосудистых причин в течение 10 лет у пациентки 1% (SCORE), исходный уровень ХС ЛПНП – 2,99 ммоль/л, КИМ БЦА не изменён. Действующие национальные рекомендации по диагностике и коррекции нарушений липидного обмена при таких данных оставляют решение вопроса о назначении статинов или их не назначении за врачом, настаивая только на полноценной реализации немедикаментозных мер. Принимая решение, нельзя забывать о результатах исследования HOPE-3: максимальный положительный прогностический эффект у пациентов умеренного риска достигался сочетанием эффективной АГТ и липидснижающей терапии. Причём положительный эффект розувастатина в этом исследовании не зависел от исходного уровня ХС ЛПНП. Однако в данном конкретном случае - правильный ответ - № 4.
Вопрос 4. Ваши рекомендации по АГТ?
Ответы:
- Продолжить имеющуюся эффективную АГТ
- Отменить АГТ и осуществлять процедуру ЭКО на фоне мягкой гипертензии
- Назначить метилдопа и титровать до максимально переносимой эффективной дозы
- Комбинировать среднетерапевтические дозы метилдопа с адекватной дозой нифедипина модифицированного высвобождения
- Комбинировать среднетерапевтические дозы метилдопа с адекватной дозой метопролола сукцината
Хотя приём препаратов, блокирующих РААС, в первом триместре беременности признан в настоящее время достаточно безопасным – не требуется прерывание беременности, а только немедленная отмена и более жёсткий ультразвуковой контроль за развитием плода – следует помнить, что беременность является абсолютным, а детородный возраст женщины – относительным противопоказанием к применению и ИАПФ, и БРА. Поэтому, когда речь идёт о планомерной подготовке к процедуре ЭКО, необходимо заблаговременно отказаться от приёма препаратов этих классов. Полный отказ от АГТ нежелателен, т.к. на фоне нестабильности АД повышается вероятность неудачи ЭКО. Какой вариант АГТ из предложенных выше окажется наиболее успешным, может показать только практика. В любом случае надо иметь в виду, что по мере развития событий АГТ придётся корректировать. Наиболее изучена безопасность применения во время беременности, в том числе, и в первом триместре, препарата метилдопа, но с 16 по 20 неделю в приёме этого лекарственного средства необходимо делать перерыв. Если выбрать вариант комбинации метилдопа и нифедипина, то при успешном ЭКО АГТ придётся корректировать – БКК официально разрешено применять после 20 недели беременности. В этом отношении более перспективна комбинация метилдопа и БАБ. Правильные ответы - №3-5.
Вопрос 5. Надо ли назначить пациентке малые дозы АСК для профилактики развития преэклампсии на фоне развивающейся беременности?
Ответы:
1. возможно надо – у неё повышенный риск развития преэклампсии
2. нет, не надо у неё нет оснований для назначения
3. назначать АСК при беременности нельзя – это абсолютное противопоказание
Беременность является абсолютным противопоказанием к применению АСК. Это факт, с которым невозможно спорить. Однако последнее время накапливается всё больше данных о том, что с помощью низких доз АСК можно снизить вероятность развития преэклампсии как минимум на 15%. Если учесть, что АГТ никак не влияет на этот показатель, то и такие скромные цифры покажутся значительным успехом. Наличие исходной АГ, возраст старше 40 лет, первая беременность, многоплодная беременность (вероятность при ЭКО высока) – всё это ФР развития преэклампсии у данной пациентки. В соответствии с протоколом лечения «Гипертензивные расстройства во время беременности, в родах и послеродовом периоде. Преэклампсия. Эклапсия.» МЗ РФ от 2016 года в при таком сочетании ФР следует назначать АСК в дозе 75 – 162 мг, начиная с 12 недели, продолжая до родоразрешения. Показано, что этот подход улучшает глубину плацентации и кровоток в спиральных артериях матки. В цитируемом протоколе лечения подчёркивается, что приведении этой терапии необходимо получить у пациентки письменное информированное согласие. Правильные ответы - № 1 и 3.
Ответы на вопросы 25-го задания по кардиологии
Вопрос 1. Вы согласны с сформулированным диагнозом?
Ответы:
- Нет, у пациентки с таким распространённым атеросклерозом обязательно есть ИБС
- Нет, у пациентки выявлен стеноз правой почечной артерии – у неё вторичная АГ
- В целом да, но не указана степень АГ
- Да, но надо указать стадию ХБП
У пациентки действительно распространённый атеросклероз и, скорее всего, есть поражение и коронарных артерий, но никаких клинических проявлений ИБС у неё нет: ни болевого синдрома, который можно было бы расценить как стенокардию, ни признаков перенесенного ИМ, ни реваскуляризации миокарда в анамнезе. Заподозренный при проведении дуплексного сканирования стеноз правой почечной артерии и в момент обнаружения не был расценен как ГД-значимый, а ко времени актуального обращения тем белее не может играть какой-либо роли, т.к. почка не функционирует. Степень АГ чрезвычайно важна для оценки сердечно-сосудистого риска данной пациентки – даже на фоне комбинированной АГТ сохраняется АГ III ст., но в силу того, что пациентка регулярно принимает антигипертензивные лекарства, степень АГ, в соответствии с Приказом МЗ РФ № 4 от 24.01.2003 года, в диагноз не выносится. А вот рассчитать СКФ и оценить стадию ХБП хотя бы по данным давнего обследования у пациентки с сочетанием исходного поражения почек и тяжёлой АГ обязательно надо: и для оценки риска, и для оценки динамики патологического процесса. Правильный ответ № 4.
Вопрос 2. Какова должна быть тактика в отношении АГТ?
Ответы:
- Терапию надо немедленно усилить
- Сначала надо убедиться, что пациентка привержена рекомендациям по приёму антигипертензивных средств (ведь не принимает же она липидснижающий препарат)
- Сначала надо выполнить обследование для уточнения актуального состояния пациентки – для обоснованной рекомендации слишком мало данных
- Сначала надо получить данные об уровне АД из трёх источников: повторные клинические измерения, СКАД (средние цифры за 7 последовательных дней измерения АД утром и вечером) и СМАД. Возможно у пациентки феномен «белого халата»
Пациентка обратилась за консультацией в связи с тем, что регулярный приём пятикомпонентной АГТ (хотя и не в максимальных дозах) не приводил хоть к сколько-нибудь адекватному контролю АД – до 15 дополнительных таблеток короткодействующего нифедипина в неделю! Феномен «белого халата» абсолютно исключён данными СКАД. Проводить в такой ситуации СМАД неинформативно и не этично: АДс более 200 мм рт.ст. – относительное противопоказание к выполнению этого исследования, а для пациентки такое превышение – достаточно частая ситуация. Да, для выработки долгосрочных и хорошо обоснованных рекомендаций по эффективной и безопасной коррекции АГТ у нас мало данных. Но АГ III ст., в соответствии с действующими рекомендациями, повод для немедленной коррекции терапии. Во всяком случае, если в амбулаторных условиях у нас нет возможности обследовать пациентку в течение 1-2 дней. Другое дело, что должен быть выбран максимально безопасный вариант изменения терапии, а пациент должен быть настроен на максимально быстрое обследование. В данной ситуации оптимальным представляется вариант замены ГХТ на торасемид в среднетерапевтической дозе. Правильный ответ - № 1.
Вопрос 3. Нет сомнений в том, что пациентка должна быть обследована для получения актуальных данных о её состоянии. Какой вариант обследования Вы предпочтёте?
Ответы:
1. стандартный перечень исследований (обязательные инструментальные и лабораторные исследования пациента с АГ)
2. расширенное обследование с учётом имеющихся у пациентки кардиометаболических факторов риска
3. углублённое обследование, направленное на выявление ранее не обнаруженных причин вторичного повышения АД
В перечень обязательных обследований входит ЭКГ, общий анализ мочи, клинический анализ крови, липидный спектр, сахар натощак, креатинин для последующего расчёта СКФ. Однако у данной пациентки для максимально эффективного её дальнейшего ведения необходимо оценить более широкий показателей: динамику ЭхоКГ-данных (выраженная ассиметричная ГЛЖ, дилатация ЛП), наличие и выраженность альбуминурии (ожирение, исходное заболевание почек), уровень калия (безопасность дальнейшей терапии), мочевой кислоты (множественные факторы кардиометаболического риска), АСТ, АЛТ, КФК (перед началом липидснижающей терапии). По результатам расширенного обследования можно будет принимать обоснованное решение, в то числе, по поводу необходимости проведения и направленности углублённого обследования. Правильный ответ - № 2.
Вопрос 4. Нет сомнений в том, что пациентке показана липидснижающая терапия. Каков целевой уровень ХС ЛПНП в данном случае?
Ответы:
- менее 3,0 ммоль/л
- менее 2,5 ммоль/л
- менее 1,8 ммоль/л
- менее 1,5 ммоль/л
- будет зависеть от исходных значений ХС ЛПНП у данной пациентки
У пациентки имеют место быть множественные, но необструктивные АСБ в системе БЦА, АГ III ст. Соответственно она относится к категории высокого сердечно-сосудистого риска. Целевой уровень ХС ЛПНП, к которому надо стремиться, проводя ей липидснижающую терапию, менее 2,5 ммоль/л. У конкретного больного целевой уровень ХС ЛПНП зависит от исходных значений в том смысле, что если до начала терапии у пациента высокого риска ХС ЛПНП, например, 2,5 ммоль/л, то для эффективного воздействия на прогноз он всё равно должен быть снижен – по крайней мере, на 50% - до 1,25 ммоль/л. Исходный уровень ХС ЛПНП у данной пациентки на момент первичной консультации был неизвестен. Поэтому в общем виде – правильный ответ - №2.
Ответы на вопросы задания № 26.
Вопрос №1. Как Вы расцените имеющиеся у пациентки нарушения углеводного обмена?
Ответы:
- СД 2 типа впервые выявленный (целевой уровень НвА1с – менее 7,5%)
- Нарушение гликемии натощак (НГН)
- Нарушение толерантности к глюкозе (НТГ)
- НГН + НТГ
Диагностические критерии СД и других вариантов нарушений углеводного обмена приводятся в клинических рекомендациях «Алгоритмы специализированной медицинской помощи больным сахарным диабетом». В настоящее время актуальным является 8-й выпуск этого документа, 2017 года. Выявленные у пациентки изменения тощакового уровня глюкозы (более 6,1, но менее 7,0 ммоль/л) и его изменение через 2 часа после стандартного завтрака (более 7,8, но менее 11,1 ммоль/л) соответствуют комбинации нарушения гликемии натощак и нарушения толерантности к глюкозе. Однако с 2011 года в качестве диагностического критерия СД используется и уровень НвА1с более 6,5%. У пациентки это значение превышено. Возможно, это противоречие связано с тем, что вторая точка уровня глюкозы определялась не в процессе классического ПГТТ, а после обычного завтрака. С другой стороны, многие эндокринологи высказывают сомнения в качестве определения НвА1с в наших коммерческих лабораториях. В любом случае пациентке должны быть даны немедикаментозные советы и рекомендована консультация эндокринолога для дообследования и подбора сахароснижающей терапии. Вариант лечения, который вполне (в силу низкого риска развития гипогликемии) может назначить кардиолог и/или терапевт – метформин – в данном случае не является оптимальным в силу пограничного уровня СКФ. Правильный ответ № 4.
Вопрос №2. С учётом выявленных у пациентки метаболических и почечных нарушений была откорректирована АГТ: назначены фиксированная комбинация лозартана 100 мг и амлодипина 10 мг, небиволол 5 мг, моксонидин 0,4 мг. Если этот вариант комбинированной АГТ окажется недостаточно эффективным, какие шаги дальнейшего усиления АГТ Вы предпочтете?
Ответы:
- Заменить лозартан на сартан с большей продолжительностью действия и более высокой антигипертензивной эффективностью
- Увеличить дозу моксонидина до максимальной – 0,6 мг в 2 приёма
- Дополнить терапию спиронолактоном
- Заменить моксонидин на клонидин
Выявление у пациентки гиперурикемии, хотя и без суставного синдрома, без клиники подагры, делает нежелательным использование для её лечения диуретиков, по крайней мере, тиазидных. С силу этого обстоятельства подбор АГТ затруднён. Неуспешность её перевода на петлевой диуретик торасемид позволяет говорить о наличии резистентной к терапии АГ. Заменять лозартан на другой БРА стоит в последнюю очередь – только если недостаточность его антигипертензивного эффекта станет очевидной. Хотя способность снижать уровень мочевой кислоты была показана ещё для первых ИАПФ – каптоприла и эналаприла – и периодически появляются сообщения по этому поводу в отношении различных БРА, клинически значимый эффект достигается с помощью лозартана. Недаром именно лозартан рекомендован Европейским обществом ревматологов как препарат выбора для лечения АГ у пациентов с подагрой. Увеличение дозы моксонидина не желательно, т.к. это увеличивает вероятность развития побочных явлений, в частности, сонливости в дневное время (максимальная суточная доза 0,6 мг должна быть разделена на два приёма). Кроме того, одновременное использование моксонидина и БАБ требует определённой осторожности (контроль ЧСС и АВ-проведения). Замена моксонидина на клонидин тем более не целесообразна. А вот эффективность дополнения АГТ спиронолактоном для преодоления резистентности получила подтверждение в ряде РКИ, в частности, PATHWAY-2. Правильный ответ - № 3.
Вопрос №3. Контроль каких лабораторных показателей наиболее важен в ведении этой пациентки?
Ответы:
1. липидный спектр
2. АСТ, АЛТ, КФК
3. СРБ высокоточным методом
4. креатинин, калий
Все перечисленные биохимические показатели важны для грамотного ведения этой пациентки. Может быть, в меньшей степени это касается СРБ, т.к. у нас нет возможности эффективно повлиять на этот показатель, нет и доказательств того, что подобное влияние значимо с клинической точки зрения. Но степень повышения СРБ позволяет оценить провосполительный статус пациента и даёт дополнительные данные для оценки прогноза. Однако и с тактической и со стратегической точек зрения наиболее важен контроль уровней креатинина (точнее, СКФ) и калия. В тактическом плане от динамики этих показателей будет зависеть и возможность использования тех или иных классов препаратов для антигипертензивной, липидснижающей, сахароснижающей терапии, и выбор отдельных представителей внутри классов. Кроме того, эти показатели в значительной степени определяют прогноз. Правильный ответ - № 4.
Вопрос №4. Какой препарат для контроля липидного обмена Вы предпочтёте назначить данной пациентке?
Ответы:
- симвастатин
- аторвастатин
- розувастатин
- питавастатин
- фенофибрат
С учетом имеющихся нарушений липидного обмена (ДЛП IIб типа, гипоальфахолестеринемия) и целевой динамики ХС ЛПНП (снижение не менее 50% от исходного) наиболее перспективно использовать для лечения данной пациентки либо аторвастатин, либо розувастатин. Но поскольку у больной выявлено достаточно выраженное снижение СКФ, предпочтение следует отдать аторвастатину. Этот статин практически полностью выводится из организма через гепатобилиарную систему, в связи с чем, нет необходимости корректировать его дозу при снижении функции почек. Розувастатин в значительной степени выводится почками. При снижении СКФ менее 30 мл/мин/1,73 м² его использование противопоказано. У данной пациентки на момент обследования СКФ 47 мл/мин/1,73 м², т.е. принципиально розувастатин может быть ей назначен. Но безопасней сделать выбор в пользу аторвастатина. Правильный ответ - №2.
Вопрос №5. Надо ли назначить пациентке аллопуринол?
Ответы:
- да
- скорее да, чем нет
- скорее нет, чем да
- нет
Гиперурикемия имеет множественные неблагоприятные эффекты. Во-первых, она может быть компонентом патогенеза солезависимой АГ. Во-вторых, сопровождаясь гиперурикозурией, может способствовать поражению почек, камнеобразованию в почках. В-третьих, гиперурикемия – маркёр провоспалительного статуса больного, независимый ФР прогрессирования атеросклероза и ухудшения сердечно-сосудистого прогноза. Таким образом, оставлять наличие гиперурикемии без внимания никак нельзя. Однако в инструкции по применению препарата бессимптомная гиперурикемия без нефролитиаза не указана в качестве показания к назначению аллопуринола. «Вопрос о целесообразности медикаментозной коррекции гиперурикемии с целью нефро- и кардиопротекции при отсутствии клинических признаков подагрического артрита, уратного уролитиаза и уратного хронического интерстициального нефрита остается открытым в связи с отсутствием доказательной базы. Однако, по мнению экспертов, такая тактика целесообразна» - так сформулировано отношение к этой проблеме в национальных рекомендациях 2013 года «Сердечно-сосудистый риск и хроническая болезнь почек: стратегии кардио-нефропротекции» (см приложение). В качестве факторов, предрасполагающих к началу лекарственной терапии бессимптомной гиперурикемии у больных с сердечно-сосудистыми заболеваниями, указывается высокая альбуминурия/протеинурия и снижение СКФ менее 60 мл/мин/1,73 м². Но одним из нежелательных эффектов при приёме аллопуринола может быть АГ. Таким образом, у данной пациентки есть целый ряд «за» и «против» в отношении назначения аллопуринола. Учитывая тот факт, что поводом для обращения к кардиологу была необходимость подбора эффективной АГТ, в обсуждаемый момент оказания медицинской помощи целесообразно сосредоточиться на актуализации немедикаментозных мер (прежде всего, ограничение потребления соли, обильное питьё, исключение или ограничение питания продуктами, способствующими повышению уровня мочевой кислоты) и подборе максимально «дружественной» в отношении уровня мочевой кислоты АГТ. Правильный ответ - №3.
Вопрос №6. Надо ли назначить пациентке антитромбоцитарную терапию?
Ответы:
- да, ей немедленно должна быть назначена АСК в дозе 75-100 мг/сут
- да, ей немедленно должен быть назначен клопидогрел в дозе 75 мг/сут
- да, после достижения целевого уровня АД ей должна быть назначена АСК в дозе 75-100 мг/сут
- да, после достижения целевого уровня АД ей должен быть назначен клопидогрел в дозе 75 мг/сут
- нет, у пациентки нет ИБС, антитромбоцитарная терапия ей не показана
У пациентки есть абсолютные показания к проведению антитромбоцитарной терапии с целью снижения риска развития, прежде всего, ишемического инсульта – у неё выявлены множественные, хотя и гемодинамически незначимые, АСБ в системе БЦА. С точки зрения европейских экспертов (рекомендации ЕОК 2017 года) при бессимптомном атеросклеротическом поражении сонных артерий АСК и клопидогрел совершенно взаимозаменяемы. Однако есть два обстоятельства, которые необходимо учесть в конкретной ситуации. Во-первых, даже малые дозы АСК могут повышать уровень мочевой кислоты в крови, нарушая ее выделение почками, соответственно АСК может приводить к подагрическим атакам как у больных подагрой, так и у пациентов с высокой вероятностью подагры (к которым в силу множественных факторов кардиометаболического риска можно отнести и обсуждаемую пациентку). Во-вторых, на момент обращения для пациентки характерны и фоновые высокие цифры АД, и дополнительные очень выраженные подъёмы. Это уравнивает риск развития ишемического инсульта при неназначении антитромбоцитарной терапии с риском возникновения геморрагических осложнений при её назначении. Таким образом, для лечения обсуждаемой пациентки должен быть выбран клопидогрел, но назначить его следует после достижения целевого уровня АД. Правильный ответ - №4.
Ответы на вопросы задания №27.
Вопрос 1. Оцените эффективность ранее назначенной гиполипидемической терапии.
- Целевой уровень ХС ЛНП не достигнут. Требуется коррекция гиполипидемической терапии.
- Целевой уровень ХС ЛНП достигнут. Не требуется коррекции гиполипидемической терапии.
Вопрос 2. Почему при коррекции гиполипидемической терапии отдано предпочтение комбинации статина с эзетролом, а не монотерапии статином в увеличенной дозе?
- При коррекции гиполипидемической терапии лечащий врач учитывал умеренный подъем уровня АЛТ, при котором целесообразно добавить второй гиполипидемический препарат (в данном случае эзетрол), не увеличивая дозу статина.
- Комбинация статина с эзетролом способствует одновременному снижению уровня триглицеридов.
- Оба ответа правильные.
Вопрос 3. Есть ли необходимость в дальнейшей коррекции комбинированной гиполипидемической терапии?
1. Целевой уровень ХС ЛНП не достигнут. В связи с этим можно увеличить дозу статина вдвое в комбинации с эзетролом.
2. Необходимости в коррекции комбинированной терапии нет
3. Несмотря на недостигнутый целевой уровень ХС ЛНП, коррекция терапии не нужна, так как содержание ХС ЛНП снижено на 50%.
Целевой уровень ХС ЛНП у данного пациента 1.5 ммоль/л в соответствии с Российскими рекомендациями по диагностике и лечению дислипидемий 2017 г. не достигнут. В связи с этим можно увеличить дозу статина вдвое в комбинации с эзетролом. В случае появления признаков непереносимости высоких доз статина (например, увеличение уровня АЛТ более 3-х ВГН) можно к прежней дозе статина добавить препарат из группы ингибиторов PCSK9 – алирокумаб или эвалокумаб, которые значительно усиливают гиполипидемический эффект статинов без увеличения частоты побочных эффектов.
Ответы на вопросы задания 28 по кардиологии.
Вопрос 1. Как Вы оцените назначенную после стентирования антиагрегантную терапию?
Варианты ответов:
1. все правильно
2. выбранный вариант не является стандартным, но оправдан, т.к. у пациентки сложная анатомия коронарных артерий и высок риск коронарного тромбоза.
3. назначение тикагрелора не оправдано, следовало назначить АСК и клопидогрел.
Ответ: тикагрелор является препаратом выбора в составе двойной антиагрегантной терапии (ДААТ) после ЧКВ, выполненных в связи с ОКС. В качестве исключения в рекомендациях 2018 года обсуждается возможность рассмотрения тикагрелора или празугрела при плановых ЧКВ, выполненных в связи со стабильной ИБС (класс показаний IIb, уровень доказанности C) у пациентв с высоким риском ишемических осложнений (высокий риск по шкале SYNTAX, перенесенный тромбоз стента, локализация и количество установленных стентов) и низком риске геморрагических осложнений (например, оцененном по шкале PRECISE-DAPT- менее 25 баллов). [Valgimigli M., Bueno H., Byrne R.A. et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS. Eur Heart J 2017;0:1-48 doi:10.1093/eurheartj/ehx419]. В данном случае веских аргументов в пользу применения тикагрелора нет (наличие мышечных мостиков не рассматривается среди критериев стеноза высокого риска), следовало назначить стандартную дезагрегантную терапию - АСК и клопидогрел.
Вопрос 2. Через какой срок после стентирования коронарных артерий возможно выполнение плановой некардиохирургической операции?
1. через 1 мес.
2. через 3 мес.
3. через 6 мес.
4. через 12 мес.
Ответ. Пациенты, которым ранее выполнено ЧКВ, могут иметь более высокий риск сердечно-сосудистых осложнений во время или после операции за счет геморрагических осложнений на фоне приема антиагрегантов и тромбоза стента при перерыве в ДААТ. По некоторым данным, периоперационная смертность из-за тромбоза стентов достигала 20%, если хирургическое вмешательство выполнялось в пределах нескольких недель после ЧКВ. В соответствии с рекомендациями [Valgimigli M., Bueno H., Byrne R.A. et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS. Eur Heart J 2017;0:1-48 doi:10.1093/eurheartj/ehx419], прерывание ДААТ в течение первого месяца после ЧКВ в связи с некардиохирургическими плановыми операциями не рекомендуется (класс показаний III). Плановые операции, требующие отмены ингибитора P2Y12, могут рассматриваться не ранее, чем через 4 недели от момента стентирования независимо от типа имплантированного стента, если терапия АСК м.б. продолжена в периоперационном периоде (класс показаний IIa, уровень доказанности. Предпочтительно выполнение планового внесердечного хирургического вмешательства не ранее, чем через 3 месяца после ЧКВ (класс показаний IIa, уровень доказанности В) [2014 ESC/ESA guidelines on non-cardiac surgery: cardiovascular assessment and management The Joint Task Force on non-cardiac surgery: cardiovascular assessment and management of the European Society of Cardiology (ESC) and the European Society of Anaesthesiology (ESA). Eur Heart J 2014;35,2383-2431, doi:10.1093/eurheartj/ehu282, Online publish-ahead-of-print 01 August 2014]. Перевод этого документа опубликован в Российском кардиологическом журнале (2015, 8 (124): 7–66) и доступен по ссылке http://dx.doi.org/10.15829/1560-4071-2015-08-7-66.
Вопрос 3. Какие еще исследования должны быть выполнены в предоперационном периоде?
Варианты ответов:
1. ЭКГ
2. ЭКГ, ЭХО КГ
3. ЭКГ, ЭХО КГ, ХМ ЭКГ
4. ЭКГ, ЭХО КГ, стресс-тест
5. все перечисленное и оценка функциональной активности тромбоцитов.
Для ответа на этот вопрос вновь обратимся к тексту рекомендаций ESC/ESA по предоперационному обследованию и ведению пациентов при выполнении внесердечных хирургических вмешательств 2014 года [2014 ESC/ESA guidelines on non-cardiac surgery: cardiovascular assessment and management The Joint Task Force on non-cardiac surgery: cardiovascular assessment and management of the European Society of Cardiology (ESC) and the European Society of Anaesthesiology (ESA) Eur Heart J 2014; 35, 2383-2431, doi:10.1093/eurheartj/ehu282, Online publish-ahead-of-print 01 August 2014].
Объем предоперационного обследования определяется статусом пациента и характером планируемого хирургического вмешательства. Прежде всего, рекомендуется оценить общие функциональные возможности пациента на основании переносимости бытовых нагрузок. Невозможность выполнить нагрузку, эквивалентную 4 МЕТ (неспособность пройти 4 квартала или подняться на 2 пролета лестницы), указывает на низкую толерантность к физической нагрузке и ассоциируется с повышенным риском сердечно-сосудистых осложнений после операции даже при коррекции других факторов риска. При функциональной способности более 4 МЕТ дальнейшее обследование признается не обязательным.
Эндопротезирование коленного сустава, как и другие большие ортопедические операции, относится к вмешательствам промежуточного риска: вероятность развития инфаркта миокарда либо смерти от сердечно-сосудистой патологии в течение 30 дней после операции, вне зависимости от наличия сопутствующей патологии, составляет 1-5%.
В оценке риска сердечно- сосудистых осложнений некардиохирургических операций согласно модифицированному индексу кардиального риска [LeeTH, Marcantonio ER, Mangione CM, Thomas EJ, Polanczyk CA, Cook EF et al. Derivation and prospective validation of a simple index for prediction of cardiac risk of major noncardiac surgery. Circulation 1999;100:1043–1049] принимаются во внимание следующие клинические факторы:
- Ишемическая болезнь сердца (стенокардия и/или инфаркт миокарда в анамнезе)
- Сердечная недостаточность
- Инсульт или транзиторная ишемическая атака
- Нарушение функции почек (содержание креатинина сыворотки крови >170 мкМоль/л или 2 мг/дл, либо клиренс креатинина <60 мл/мин/1,73 м2)
- Сахарный диабет, требующий назначения инсулинотерапии
Пациентам с факторами риска периоперационных сердечно-сосудистых осложнений (в том числе больным стенокардией) перед проведением операций промежуточного или высокого риска рекомендуется выполнение ЭКГ (класс рекомендаций I, уровень доказанности С). У пациентов с ИБС изменения на ЭКГ покоя имеют самостоятельное значение для ближайшего и отдаленного прогноза после операции, независимо от клинических данных и периоперационной ишемии миокарда.
Рутинное проведение ЭХОКГ исследования перед хирургическими вмешательствами промежуточного и низкого риска не рекомендуется (класс показаний III, уровень доказанности С), но эксперты считают, что оно может быть целесообразно перед операциями высокого риска (IIb С).
Также перед операциями высокого риска у пациентов с тремя и более клиническими факторами риска и плохим функциональным статусом (доступные нагрузки уровнем менее 4 MET) считается целесообразным проведение визуализирующих стресс-тестов для выявления транзиторной ишемии миокарда (класс показаний I, уровень доказанности С). В таких ситуациях результаты нагрузочных тестов могут привести к изменению лечебной тактики, в т.ч. сроков проведения операции, выбору операционной техники и анестезиологического пособия. У пациентов с одним или двумя клиническими факторами риска и сниженным функциональным состоянием (<4 MET) перед операциями высокого и промежуточного риска нагрузочные тесты с визуализацией миокарда также могут назначаться, но польза их оценивается как сомнительная (класс показаний IIb, уровень доказанности С). Следует учитывать, что прогностическая ценность проб с физической нагрузкой может быть снижена из-за невозможности достичь запланированной ЧСС.
Нашей пациентке предстоит операция с промежуточным риском сердечно-сосудистых осложнений. Имеется 1 клинический фактор риска (стенокардия), сохранный функциональный статус (она очевидно выполняет нагрузки, превышающие 4 МЕТ). Т.о. обязательным является только выполнение ЭКГ в покое. Для проведения ЭХОКГ перед операцией самостоятельных оснований нет. Может обсуждаться целесообразность стресс-ЭХОКГ, однако вызывает сомнение способность пациентки адекватно выполнить пробу с физической нагрузкой (из-за патологии суставов). Достаточных оснований для выполнения фармакологического стресс-ЭХОКГ исследования или чреспищеводного ишемического теста, по-видимому, нет. ХМ ЭКГ в рамках предоперационнго обследования пациентов с ИБС в Европейских рекомендациях не обсуждается в связи с невысокой точностью в выявлении транзиторной ишемии миокарда.
Лабораторное исследование функциональной активности тромбоцитов может оказаться полезным (класс показаний IIb) при экстренных хирургических вмешательствах, или в ситуациях, когда операция может быть безопасно отложена лишь на небольшое время. На основании определения остаточной агрегации тромбоцитов предполагается оценивать, нет ли неприемлемо высокого риска кровотечений. Перед плановыми операциями это лабораторное исследование проводить не рекомендуется. Таким образом, правильный ответ - 1.
Вопрос 4. Операция эндопротезирования сустава сопряжена с высоким геморрагическим риском, прием ингибитора P2Y12 в периоперационном периоде должен быть прерван. За какое минимальное время до операции следует отменить тикагрелор?
Варианты ответов:
1. за 10 дней
2. за 7 дней
3. за 5 дней
4. за 3 дня
Ответ: тикагрелор следует отменить не менее, чем за 3 дня до операции. Для клопидогрела минимальный обязательный период отмены перед плановой операцией составляет 5 дней, для прасугрела - 7 дней (класс показаний IIa, уровень доказанности [Valgimigli M., Bueno H., Byrne R.A. et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in Прием АСК периоперационно прерывать не рекомендуется. Правильный вариант- 4.
Вопрос 5. Известно, что после эндопротезирования коленного сустава необходима профилактика венозного тромбоза и эмболий. Выберите режим антитромботического лечения после операции
Варианты ответов.
1. возобновить ДААТ в составе АСК и тикагрелора
2. ривароксабан 10 мг в день, АСК и тикагрелор
3. ривароксабан 10 мг в день, АСК и клопидогрел
4. ривароксабан 15 мг и тикагрелор
5. ривароксабан 20 мг в день и АСК
6. ривароксабан 15 мг в день и АСК
Ответ. ДААТ не обеспечивает достаточной защиты от тромбоза глубоких вен нижних конечностей и ТЭЛА, риск которых чрезвычайно высок в ранние сроки после травматичной операции и в течение всего периода иммобилизации. Современные рекомендации, в т.ч. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений [Флебология 2015 , т 9, 4(2)], гласят: «При плановом протезировании тазобедренного или коленного суставов следует использовать НМГ в профилактических дозах, рекомендуемых для группы высокого риска, фондапаринукс, апиксабан, дабигатран, ривароксабан в дозировках и режимах, рекомендуемых производителем для соответствующих ситуаций (класс показаний 1, уровень доказанности А). Целесообразно применение антикоагулянтов в течение 5 недель после операции (класс показаний 1, уровень докащзанности В).
Дозы препаратов, рекомендованные после эндопротезирования крупных суставов, отличаются от тех, что используются для лечения ВТЭО и профилактики инсульта при ФП. Для ривароксабана это 10 мг в сутки, для апиксабана 2.5 мг 2 раза в сутки, для дабигатрана 220 или 150 мг 1 раз в сутки (снижение дозы при клиренсе креатинина 30-50 мл/мин и у пациентов старше 75 лет).
При стабильной ИБС после стентирования коронарных артерий проведение ДААТ (клопидогрел и АСК) рекомендуется в течение 6 месяцев, независимо от типа стента (класс показаний I, уровень доказанности A), т.о. если операция выполнена через 1 или 3 месяца от момента стентирования, в послеоперационном периоде придется возобновить ДААТ. Одновременный прием ривароксабана и тикагрелора не одобряется действующими рекомендациями, и правильным будет ответ 3: ривароксабан 10 мг не менее, чем на 5 недель после операции (возможно дольше при продленной иммобилизации, воспалении) в комбинации с АСК и клопидогрелом.
Как это выполнить на практике? Лечение ингибитором P2Y12 следует возобновить так быстро, как возможно (в интервале от 1 до 4 дней, желательно в течение 48 часов после операции (класс показаний I, уровень доказанности  [Valgimigli M., Bueno H., Byrne R.A. et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS. Eur Heart J 2017;0:1-48 doi:10.1093/eurheartj/ehx419 ]. Переход от тикагрелора к клопидогрелу полагается осуществлять через нагрузочную дозу - 600 мг клопидогрела через 24 чаас от приема последней дозы тикагрелора. Как пройдет это маневр в 24-48 часов после операции, сопряженной с большой кровопотерей и риском геморрагических осложнений (не забудем и о том, что такие операции, как правило, проводятся с применением спинно-мозговой анестезии)? Безопасно ли будет отложить прием ингибитора P2Y12? Учитывая эти сложности, мы сочли возможным просить о переносе операции на более поздние сроки - до 6 месяцев после ЧКВ. Эндопротезирование коленного сустава было без осложнений выполнено через 6 месяцев после стентирования. В послеоперационном периоде пациентка в течение 5 недель принимала ривароксабан по 10 мг в день и продолжала прием АСК (необходимости в ДААТ уже не было). Еще одним, и, возможно, более правильным вариантом, было бы перейти от лечения тикагрелором к клопидогрелу до операции (тем же способом, через нагрузочную дозу в 600 мг клопидогрела), тем более, что веских оснований для назначения тикагрелора не было.
[Valgimigli M., Bueno H., Byrne R.A. et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS. Eur Heart J 2017;0:1-48 doi:10.1093/eurheartj/ehx419 ]. Переход от тикагрелора к клопидогрелу полагается осуществлять через нагрузочную дозу - 600 мг клопидогрела через 24 чаас от приема последней дозы тикагрелора. Как пройдет это маневр в 24-48 часов после операции, сопряженной с большой кровопотерей и риском геморрагических осложнений (не забудем и о том, что такие операции, как правило, проводятся с применением спинно-мозговой анестезии)? Безопасно ли будет отложить прием ингибитора P2Y12? Учитывая эти сложности, мы сочли возможным просить о переносе операции на более поздние сроки - до 6 месяцев после ЧКВ. Эндопротезирование коленного сустава было без осложнений выполнено через 6 месяцев после стентирования. В послеоперационном периоде пациентка в течение 5 недель принимала ривароксабан по 10 мг в день и продолжала прием АСК (необходимости в ДААТ уже не было). Еще одним, и, возможно, более правильным вариантом, было бы перейти от лечения тикагрелором к клопидогрелу до операции (тем же способом, через нагрузочную дозу в 600 мг клопидогрела), тем более, что веских оснований для назначения тикагрелора не было.
Ответы на вопросы задания 29 по кардиологии.
Вопрос 1. Какое дополнительное исследование выберете для верификации генеза болей в грудной клетке?
Варианты ответов:
1. КАГ
2. Стресс-ЭХО КГ
3. Дополнительного обследования не требуется
Пациентка описывает боли разного характера - кардиалгии, весьма вероятно связанные с утратой контроля АД, и типичные приступы стенокардии напряжения. В основе последних может лежать увеличение потребности миокарда в кислороде из-за возросших после операции ФН, но нельзя исключать развития рестеноза в стенте, а также атеросклеротического поражения de novo в бассейне других коронарных артерий. Кроме того, нельзя сбрасывать со счетов динамический механизм развития ишемии миокарда. Наличие мышечных мостиков увеличивает все перечисленные риски, т.к. сопряжено с дополнительным гемодинамическим повреждением эндотелия ретроградным током крови к устью артерии во время систолы (продемонстрировано для ПМЖА), что способствует вазоспазму, агрегации тромбоцитов с локальным тромбообразованием, атеросклеротическому поражению проксимальнее мостика, а также дезорганизации миоцитов и фиброзу артерии вокруг туннелированного сегмента. [Möhlenkamp S et al. Circulation. 2002; 106: 2616-2622]. Известно, что стентирование у пациентов с симптомными мышечными мостиками сопряжено с повышенной вероятностью развития рестенозов. Так, по данным Schwarz ER, Gupta R, Haager et al, частота рестенозов в целевом сосуде достигала 36% при 2-х летнем наблюдении.
Отсутствие изменений при ХМ ЭКГ не позволяет исключить ишемию миокарда и выбрать тактику лечения пациентки. При рецидиве или усилении стенокардии у пациентов, перенесших реваскуляризацию миокарда, полагается проводить визуализирующие нагрузочные пробы. В случаях отрицательных стресс-тестов или при выявлении ишемии c признаками низкого риска рекомендовано усиление медикаментозной терапии. Выполнение инвазивной коронароангиографии рекомендовано при выявлении в ходе неинвазивного исследования ишемии с признаками среднего или высокого риска. Все эти положения имеют I класс рекомендаций с уровнем доказанности С [S. Windeker, Ph Kolh et al 2014 ESC /EACTS Guidelines on myocardial revascularization . www.escardio.org/guidelines]. Проведение инвазивной коронароангиографии до подтверждения связи болей с ишемией миокарда и оценки коронарного риска у стабильных пациентов не рекомендуется.
В данном случае выполнение теста с физической нагрузкой невозможно из-за ортопедических проблем и ограниченной подвижности пациентки. Придется выбирать между фармакологическим стресс-ЭХО КГ исследованием и чреспищеводным ишемическим тестом с ЭХО КГ контролем. Правильный ответ - 2. Но до проведения стресс-теста надо нормализовать АД.
Вопрос 2. Какие варианты коррекции антиангинальной терапии возможны?
Варианты ответов:
1. Увеличить дозу бисопролола.
2. Присоединить к терапии пролонгированные нитраты.
3. Заменить лерканидипин на амлодипин.
4. Присоединить к терапии ивабрадин.
5. Заменить комбинацию бисопролол + дигидропиридин на верапамил.
Независимо от того, сформировался или нет гемодинамически значимый рестеноз в стенте, у пациентки имеется причина для сохранения стенокардии: мышечные мостики. Главной характеристикой этой врожденной аномалии эпикардиальных коронарных артерий является систолическая компрессия интрамиокардиального сегмента сосуда с большей или меньшей степенью функционального (динамического) сужения его просвета. Систолическая компрессия интрамурального сегмента артерии приводит также к задержке раннего диастолического расслабления сосуда, уменьшению резерва кровотока и снижению перфузии миокарда. Очевидно, что ишемия будет тем тяжелее, чем больше контрактильность миокарда, и чем меньше длительность диастолы.
Назначение нитратов пациентам с мышечными мостиками не рекомендуется из-за опасности дополнительного систолического сужения в туннелированном сегменте и усугубления ишемии. Продемонстрировано 2 феномена, ответственных за ухудшение миокардиальной перфузии при введении нитроглицерина. Первый - абсолютное уменьшение систолического диаметра коронарной артерии в участке мышечного мостика после инъекции нитроглицерина, предположительно из-за усиления податливости сосудистой стенки и сократимости миокарда, что приводит к более выраженной компрессии артерии во время систолы. Второй - ограниченная способность к расширению в ответ на нитроглицерин сегмента сосуда под мышечным мостиком из-за сокращения мышечных волокон мостика в систолу.
Бета-блокаторы – терапия выбора, так как они в силу отрицательного инотропизма уменьшают систолическую компрессию артерии и увеличивают длительность диастолы, что позволяет улучшить перфузию миокарда. Ивабрадин в данной ситуации назначать не имеет смысла - АД позволяет увеличивать дозу бета-блокатора до достижения целевой ЧСС, а на сократимость миокарда ивабрадин не влияет. Альтернативой бета-блокаторам могут служить пульсзамедляющие антагонисты кальция, которые, кроме влияния на ЧСС, обладают также выраженным отрицательным инотропным действием. Дигидропиридины в данной ситуации малоперспективны, т.к. не влияют на сократимость и могут увеличивать ЧСС.
В данном случае можно попытаться увеличить дозу бисопролола (см. данные ХМ ЭКГ), если это не принесет результата - отменить бета-блокатор и дигидропиридин, назначить верапамил или дилтиазем в форме с пролонгированным действием. Правильные ответы - 1 и 5.